合理用药是指“患者接受的药物适合他们的临床需要,药物的剂量符合他们的个体需要,疗程足够,药价对患者及其社区最为低廉”。[1]但是,据世界卫生组织估计,在全球范围内,约有一半药品被滥开处方,或乱配发,或出售不当;同时约有一半的患者未能正确服用药物;三分之一的人口未能获得足够的基本药物。[2]本文中,药品(drugs)与药物(medicines)作为同义词使用,可以互换。
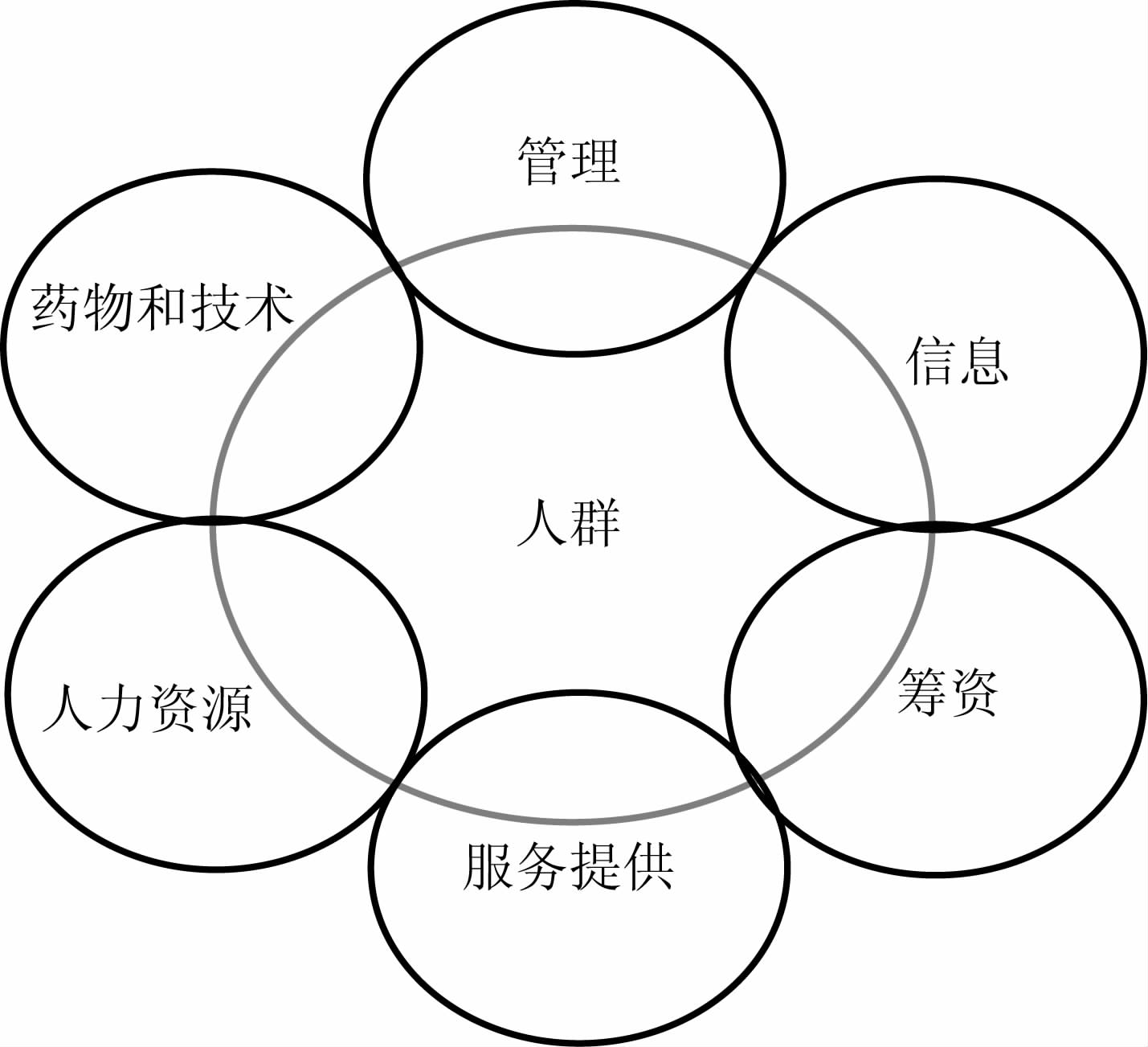
药物与管理、人力资源、筹资、服务提供和信息,共同组成了国家的卫生体系。[3]从系统思维(systems thinking)的视角,任一部分与其他5个组成部分之间相互联系,并且其动态关系又会对中央变量(即人群、人群的健康状况以及卫生服务利用形式)产生影响(图1)。
根据这一机制,不合理用药一定程度上加重了卫生体系的负担,不仅导致发病率和死亡率上升,而且造成稀缺卫生资源的浪费。[4]因此,无论是高收入还是中低收入国家,不合理用药都给卫生体系的运行带来负面影响,其中中低收入国家的不合理用药现象更为普遍[5],药品支出占整个卫生支出的比例达到了50%[6]。同时,由于这些国家未建立医疗保险制度或者不能提供足够的风险保护,患者自付费用占很大比例,这增加了灾难性卫生支出的发生率,影响了卫生服务的公平性和可及性。[5]
|
图1 卫生体系各组成部分的动态关系 来源:de Savigny D,Adam T (Eds). Systems thinking for health systems strengthening[R]. WHO Alliance for Health Policy and Systems Research, 2009. |
在一些国家,不合理用药导致健康危害和资源浪费现象非常严重,中国是其中之一,2006年中国的药品费用约占卫生总费用的42.7%[6],对此有必要对中国的用药情况进行研究和探讨。不合理用药主要包括以下几种类型:多重用药、抗菌药滥用、注射剂过度使用、未依照标准治疗指南(Standard Treatment Guidelines,STGs)开具处方、以及不当的自我医疗[2, 6, 7]。抗菌药物的滥用及其导致的耐药性,常常被称为“匿名的威胁(the faceless threat)”[8],已成为 中国面临的一个主要问题[8, 9]。
2009年,针对卫生服务提供的低效率和不公平,卫生服务的可及性差以及服务对象满意度低等问题,中国决定启动新一轮医药卫 生体制改革。此次 改革重点关注五大领域:基本医疗保障制度、国家基 本药物制度、基层医疗卫生服务体系、基本公共卫生服务和公立医院改革试点,核心目标是实现13亿人 口的全民覆盖。[10] 由于中国人均期望寿命的增长率低于全球平均水平,而且面临着传染病和慢性非传染性疾病的双重挑战,因此,中国社会各界对于医药卫生体制改革的呼声越来越高。[11]
在中国医药卫生体制改革中,药物与筹资、卫生人力资源和管理等因素相互交织。[11]因此,中国的不合理用药问题关系到卫生服务供给体系、管理体系、筹资体系和卫生人力资源管理等各方面的运行。长期以来,这些问题已经根深蒂固,并且在短时间内难以解决,因此,卫生系统的改进很难赶上经济及结构调整的步伐。事实上,市场的自由化在促进中国经济发展的同时,也对中国的卫生体制产生了一些负面影响。[10, 11, 12]本文采用系统思维的方法,分析了合理用药的国际经验,结合中国实际,以验证中国促进合理用药的措施是否符合国际推荐的策略。
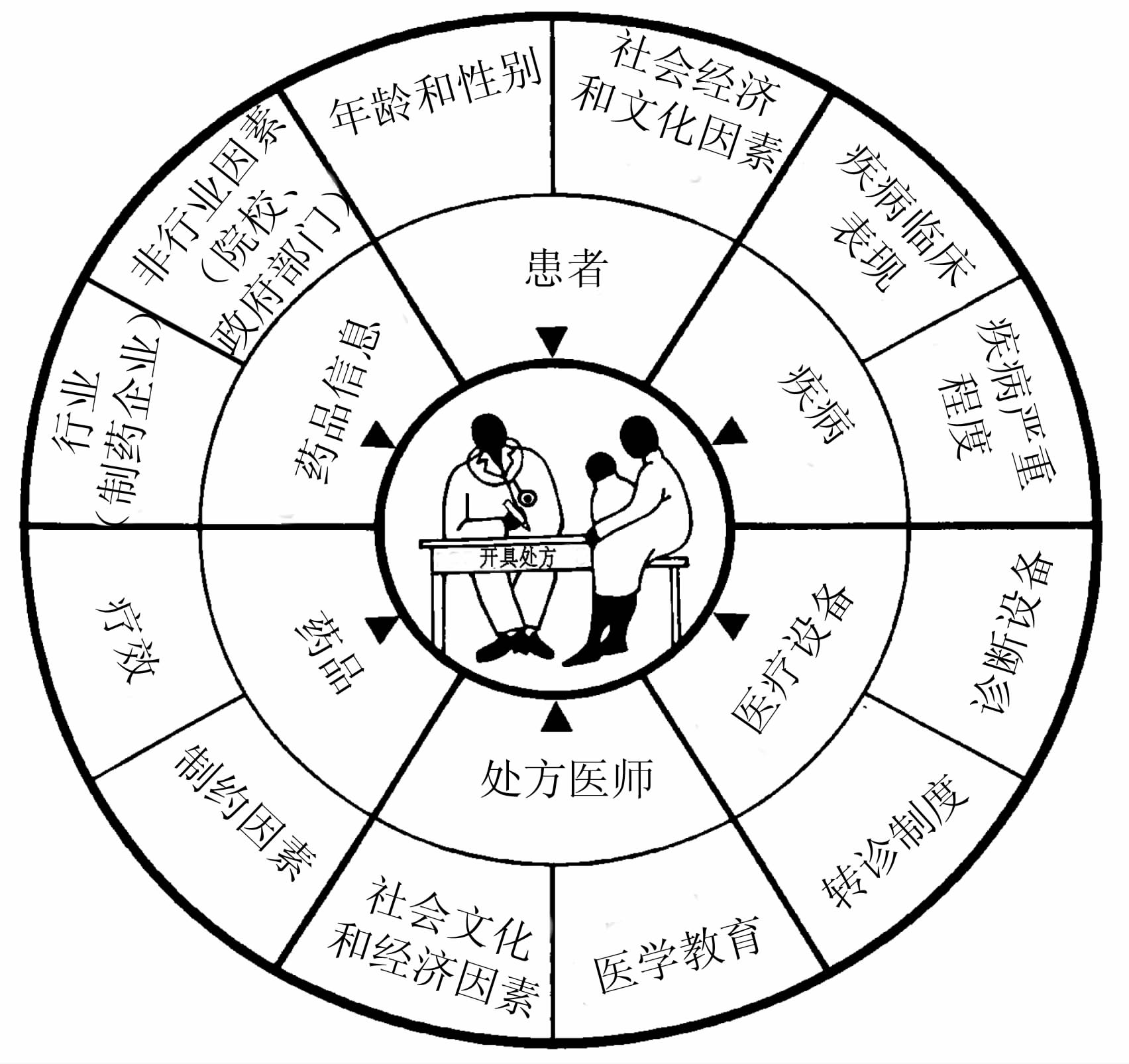
药物利用受多种因素影响,包括患者特征、处方医师以及卫生服务供给机制、国家卫生政策或经济政策等(图2)。
|
图2 处方的影响因素 来源:Diwan, Tomson, IHCAR, 1988 |
国际上解决不合理用药问题的干预措施,通常将重点放在一个或几个因素上。有证据显示,如果针对不合理用药的多种影响因素制定综合的干预措施,则会取得更好的效果。[2]为减少不合理处方,对于最常见疾病处方推荐采用标准治疗指南。[13]实证研究发现,与制定和使用国家基本药物目录一样,在医院建立药物与治疗委员会也是促进合理用药的有效途径。[14]类似的一些措施可以通过人力资源培训的方式获得支持:如在大学本科医学课程中设置以问题为基础的药物治疗学教育,以及包括处方监督、稽查和反馈在内的医学专业继续教育。国际合理用药网站(www.inrud.org)上有大量宝贵的经验,同时也成立了一支中国团队。从需求方的角度,将不合理用药的负面作用告知公众和患者,也有利于促进合理用药[15];而制药行业为了营销产品更倾向于提供片面信息,这对医患双方都会产生影响[15];医疗卫生人员应当提供药物的客观信息[14](图2)。图2还反映出经济因素对药物使用方式有重要影响,例如,公立医院为增加医院收益和个人收入而采取的处方经济激励措施,会影响处方行为的合理性。[2]因此,为促进合理用药,政府需要出台综合性的国家药物政策,并加大卫生投入,这已势在必行。[14]
以促进合理用药为目的的干预措施,其设计和实施需要采用系统思维的方法,综合考虑问题的各个方面,并随时应对干预措施可能产生的不可预知的影响[3] ,例如,标准治疗指南之所以成功,是因为制定过程中有利益相关者的广泛参与,方案清晰易懂,传播广泛,并且有严格的审核机制[14]。由于药品领域众多复杂利益群体的存在会产生分歧,因此多方利益相关者的广泛参与是干预措施制定和实施成功与否的关键因素[2],如老挝在制定国家药物政策的过程中,广泛的利益相关者参与其中,从而降低了改革实施过程中的阻力[16]。在医疗机构层面,改革管理方式[17]可以保证合理用药干预措施的实施,并且不与临床环境产生冲突[18]。
2009年,中国启动了新一轮医药卫生体制改革,获得广泛赞誉,并被定义为综合、进取的改革。[19]作为本次改革的重要组成部分,中国已开始实施国家药物政策中的一些核心措施:制定国家基本药物目录,促进合理用药,并对药品供应、配备、使用以及费用报销进行监管。[13, 20]
制定并实施国家基本药物目录,目的在于减少不合理用药,改善基本药物的可及性。[21]目前,中国已经发布了基本药物的标准治疗指南。由于这一改革措施的出台时间较短,尚未对其实际效果进行广泛评估。但早期的一些评估却对此表示担忧。首先,药物的选择缺乏透明度,药品企业在其中发挥了多大影响,很多专家存有疑虑;其次,选择药物时,对于临床疗效和成本效益最佳状态的证据欠缺考虑;最后,基本药物的公开投标存在违规行为。[22]显然,卫生体系管理对于本次改革的成功与否非常重要。为了减少不合理用药现象,必须设定严格的成本效益标准,规范采购管理。[23]中国在药品生产和定价方面已经采取了大量措施,并取得了显著成效[24],但是,制药企业的大力游说对新医改政策的制定和实施产生多大影响,仍然不得而知[11, 12]。显而易见,制药企业追求利润最大化的利益取向,与政府保证人民群众能够获得基本药物之间存在利益冲突。[25]
中国卫生体系中,合理用药与筹资关系密切。尽管药品费用占卫生总费用的40%,但基本药物的可及性仍然是一个值得关注的问题。政府需要通过其他筹资方式来保证十万家公立医院的运转。但目前医院收益很大一部分来源于药品收入,为了增加单位和个人收入,过度开药或选择昂贵药物的现象十分严重。
这种不恰当的激励措施很大程度上影响了卫生人员的行为和绩效。通常,绩效与激励和对激励的认知直接相关,而与行政障碍呈相反关系,中国目前面临着行政和激励的双重挑战。相关研究认为中国卫生人员已处于危机中,并且面临效率低的问题。[26, 27]新医改为解决基层卫生人才短缺问题,计划在今后10年内培养30万名全科医生。此外,卫生人员正确的认知和动机对于促 进合理用药至关重要[10],目前,众多合理用药的教育活动正在广泛开展,但在新医改的第一阶段,卫生人员对 于合理用药重要性的认识并未得到明显增强。因此,必须将合理用药纳入卫生人员的培训课程,并作为医生获得执业资格证书的前提条件之一[13];不仅从生物医学角度关注合理用药问题,也要规范不合理的处方行为[17]。
目前,16个城市已经开展了公立医院改革试点,这些城市均建立了规制过度开药的相关程序,部分城市引入了绩效考核标准作为新的激励措施[21]。内部评估对于公立医院改革试点规模的扩大非常必要。事实上,医疗卫生机构层面的这些举措,对变革合理用药的相关理论和实践提供了契机。国际上普遍认为,仅仅考虑改革管理方面的问题对于改革远远不够,在卫生人员之间达成合理用药的共识 [18],更有利于日常实践中新知识的吸收和整合(表1),从而促进处方医师合理用药。
表1 卫生人员行为改变的10个步骤
| 表1 卫生人员行为改变的10个步骤 | ||||||||||||||
在不合理用药方面,中国医药卫生体制改革中尚未解决的另一个关键因素是公众教育,这可能是因为中国的不合理用药现象被视为供方行为,而不受患者的医疗服务需求或期望所引导。[27, 28]但是,以大众或患者利益团体为对象的干预措施,在解决不合理用药问题上已经显示出了巨大潜力。[13]信息在卫生体系中发挥着至关重要的作用,并蕴藏着无限潜力。在中国,很多人认为注射药剂比口服药剂更有效,绝大多数的农村人口对药物及其作用知之甚少,而针对患者的公众教育有望解决这一问题。[27]通信技术对于促进合理用药潜力很大,但仍需不断开发。2012年,中国的手机用户突破10亿,互联网用户达到5亿。采用通信技术进行干预可能会带来巨大的增量效果。当前的中国医药卫生体制改革已经开始重视公共卫生[10],希望在未来的医改中,能够加强对减少不合理用药的公众教育。
中国特色的经济和政策在国际上独树一帜。如今,中国启动了新一轮医药卫生体制改革,其中包括了国家基本药物制度的建立。 随着居民对慢性病药物需求的不断增加,迫切要求中国解决不合理用药问题,这就需要采取一致行动来促进合理用药。我们建议采取系统思维的方法、多方利益相关者共同参与以及包括监督评价在内的变革式管理来解决这一问题。
| [1] | The Rational Use of Drugs-Report of the Conference of Experts, Nairobi 25-29 November 1985[R]. Geneva: World Health Organization, 1987. |
| [2] | Holloway K, van Dijk L. The World Medicines Situation 2011- Rational Use of Medicines[R]. Geneva: World Health Organization, 2011. |
| [3] | de Savigny D, Adam T (Eds). Systems thinking for health systems strengthening[R]. WHO Alliance for Health Policy and Systems Research, 2009. |
| [4] | The world medicines situation[R]. 2nd ed. Geneva: World Health Organization, 2004. |
| [5] | Medicines use in primary care in developing and transitional countries:Fact book summarizing results from studies reported between 1990 and 2006[R]. Geneva: World Health Organization, 2009. |
| [6] | Lu Y, Fernandez P, Abegunde D, et al. The World Medicines Situation 2011-Medicine Expenditures[R]. Geneva: World Health Organization, 2011. |
| [7] | WHO, Ministry of Health, P. R. China. Country cooperation strategy 2008-2013[R]. 2008. |
| [8] | Heddini A, Cars O, Qiang S, et al. Antibiotic resistance in China-a major future challenge[J]. The Lancet, 2009, 373: 30. |
| [9] | Cars O, Hogberg L D, Murray M, et al. Meeting the challenge of antibiotic resistance[J]. BMJ, 2008, 337: 1438. |
| [10] | Alcorn T, Bao B. China progresses with health reform but challenges remain[J]. The Lancet,2011, 377: 1557-1558. |
| [11] | Eggleston K, Ling L, Qingyue M, et al. Health service delivery in China:A literature review [J]. Health Economic, 2008, 17: 149-165. |
| [12] | Watts J. China's health reforms tilt away from the market [J]. The Lancet, 2008, 371: 292. |
| [13] | Laing R, Hogerzeil H, Ross-Degnan D. Ten recommendations to improve use of medicines in developing countries [J]. Health Policy Plan , 2001, 16: 13-20. |
| [14] | Promoting rational use of medicines:Core components [R]. Geneva: World Health Organization, 2002. |
| [15] | Lexchin J, Bero LA, Djulbegovic B, et al. Pharmaceutical industry sponsorship and research outcome and quality:Systematic review [J]. BMJ, 2003, 326: 1167-1170. |
| [16] | Paphassarang C, Tomson G, Choprapawon C, et al. The Lao national drug policy:Lessons along the journey [J]. The Lancet, 1995, 345: 433-435. |
| [17] | Nordberg P, Stlsby-Lundborg C, Tomson G. Consumers and providers - Could they make better use of antibiotics? [J]. International Journal of Risk & Safety in Medicine, 2005, 17: 117-125. |
| [18] | Grol R, Grimshaw J. From best evidence to best practice:effective implementation of change in patients' care[J]. The Lancet, 2003, 362: 1225-1230. |
| [19] | Chen L, Xu D. Trends in China's reforms:the Rashomon effect [J]. The Lancet, 2012, 379: 782-783. |
| [20] | How to develop and implement a national drug policy[R]. 2nd ed. Geneva: World Health Organization, 2002. |
| [21] | Yip W C, Hsiao W C, Chen W, et al. Early appraisal of China's huge and complex health-care reforms [J]. The Lancet , 2012, 379: 833-842. |
| [22] | Guan X, Liang H, Xue Y, et al. An analysis of China's national essential medicines policy [J]. Public Health Policy, 2011, 32: 305-319. |
| [23] | Chen W, Tang S, Sun J, et al. Availability and use of essential medicines in China:manufacturing,supply,and prescribing in Shandong and Gansu provinces[J]. BMC Health Service Research, 2010, 10: 211. |
| [24] | Tang S, Tao J, Bekedam H. Controlling cost escalation of healthcare:Making universal health coverage sustainable in China [J]. BMC Public Health, 2012, 12: S8. |
| [25] | Sun Q, Santoro M A, Meng Q, et al. Pharmaceutical policy in China[J]. Health Affair(Millwood), 2008, 27: 1042-1050. |
| [26] | Jie L. New generations of Chinese doctors face crisis [J]. The Lancet, 2012, 379: 1878. |
| [27] | Currie J, Lin W, Zhang W. Patient knowledge and antibiotic abuse:Evidence from an audit study in China[J]. Health Economics, 2011, 30: 933-949. |
| [28] | Dong L, Yan H, Wang D. Polypharmacy and its correlates in village health clinics across 10 provinces of Western China[J]. Epidemiol Community Health, 2010, 640: 549-553. |
(编辑 赵晓娟)




