2. 东南大学公共卫生学院 江苏南京 210009
2. School of Pubilic Health School, Southeast University, Nanjing Jiangsu 210009, China
韩国的保障体系分为社会保障体系和医疗保障体系,社会保障体系由社会保障计划、公共服务计划和社会福利服务计划三部分组成。医疗保障体系包括:国家医疗保险、医疗津贴、长期疗养保险。有学者将国家医疗保险、医疗津贴、长期疗养保险称为韩国医疗保障制度的“三大武器”。[1]国家医疗保险是一种强制社会保险,其对象是全体国民,2012年覆盖率达到97%,资金主要来源于投保人的保险费(85%)和政府补助金(15%)。医疗津贴由韩国政府主导,一方面保障未被国家医疗保险覆盖的低收入群体(3%)的最低生活并提供医疗服务,以帮助其自立,另一方面为国家医疗保险基金提供15%的政府补贴。[2]长期疗养保险制度目的在于满足罹患长期老年性疾病难以自理老年人群的需求。长期疗养保险资金来源主要有两个渠道:一是中央政府和地方政府的投入,约占资金总额的20%。二是从医疗保险中提取6.5%左右的比例列入长期保险资金(图 1)。

| 图 1 韩国医疗保障体系框架 |
1963年12月韩国通过了《医疗保险法案》,首次建立了医疗保障体系,并于1977年正式在拥有500名及以上雇员的大公司建立了医疗保险。1979年将医疗保险的实施范围扩大到公务员、私立学校教职员工和超过300名雇员以上的企业。[3]1988年和1989年分别为农村居民和城镇居民建立医疗保险,1989年医疗保险基本覆盖了全体国民,全国共有300多家保险公司承担全民的医疗保险业务。2000年为了统一保险政策,韩国《国家医疗保险法》开始实施并将分散的保险公司整合成全国统一的国民医疗保险公团(National Health Insurance Corporation,NHIC),后更名为NHIS(National Health Insurance System,NHIS);另外两个机构受政府委托建立:国家卫生与福利部(Ministry of Health and Welfare,MOHW)和医疗保险审核与评估机构(Health Insurance Review and Assessment,HIRA),由此韩国的医疗保障体系基本成形。

| 图 2 韩国医疗保障体系中参与主体的职责 |
国家卫生与福利部(也称保健福祉部)主管医疗保障体系,通过制定医保政策和指导原则对医疗保险的运作进行一般的管理监督。主要负责卫生保健、食品卫生及防疫、国民保健、医疗保险及国民养老金、低收入者与残疾人权益保障、儿童福利及政策。
国民医疗保险服务机构也可称为国家医疗保险公团(NHIS),是非盈利机构,是韩国向全体国民提供医疗保险的唯一的保险公司。公团负责整个医疗保险事业的运作,包括征收保险费、与医疗单位协商签订收费合同、支付医疗保险津贴等。
NHIS要求除低收入群体以外,强制要求所有韩国人加入医疗保险。NHIS收缴的保费中14.7%源于政府补贴,85.3%源于个人和雇主缴费。[4]在职人员每月将收入的6.07%用于缴纳医疗保险,自雇人员则根据性别、年龄、收入和家庭财产情况等确定缴费水平,并且每年根据经济发展水平和人均收入情况动态调整,这与新加坡的保健储蓄计划有相似之处,增加了医保负担中的个人责任,一定程度上减少了过度医疗。
MOHW下设医疗保险审核与评估机构,负责审核医疗机构提交的医疗费用、医疗质量、疗养机构品质评估、医疗服务合理性评估、药物经济学评价等相关活动。HIRA每年购买约56万亿韩元的医疗服务,通过系统化管理和合理化的医疗购买活动,2013年HIRA创造约17万亿韩元的社会价值。[5]这应归功于HIRA先进的基于价值支付的医疗保险系统,即韩国国家医疗保险支付数据库。数据库包含所有医疗和处方药支付记录,几乎覆盖全部韩国人口。韩国运营的强制性全民医疗保险制度与集中的医疗支付数据库,是卫生资源利用信息的唯一全国性来源。HIRA作为医疗保障体系的核心部门通过规则制定、基础架构管理、监测和反馈程序产生协同效应最终实现医保控费。
(1)医疗服务管理。医疗机构向HIRA申请NHI医疗服务范围,HIRA通过评估医疗机构的可替代性和成本效果比来决定是否将其纳入,决定医疗服务的补偿价格,通过利用以资源为基础的相对价值比率指标确定提供服务所需资源的成本且相对价值比率随着相对价值的改变而改变,最终依据以下公式确定医疗服务相对价格:医疗服务价格=相对价值(分数)×转换因子(韩元/分数)×调整幅度(%)。其中,相对价值(分数)由资源量决定(医师工作+实践费用+风险因素);转换因子由每年保险人与供应商之间进行谈判得出;调整幅度是依据医疗机构类型得到的固定值。
(2)医疗耗材管理。生产商或进口商向HIRA提供获得安全和有效性批准NHI医疗耗材范围,HIRA评估其可替代性和成本效果比来决定是否将其纳入福利计划,同时确定和动态调整耗材价格的最高上限。根据适应症、耗材用量和其他条件部分耗材补偿受限。列表内的医疗耗材每3年评估一次。
(3)药物管理。HIRA下属的药品福利评估委员会评估药品的有效性和成本效益,决定是否将其纳入,并对50 000种药品进行国家标准编码管理,新进入目录的药品价格由制药企业和NHIS协商决定,仿制药的价格基于原研药价格进行削减定价规则。为了提高新药的使用范围,目录药品因价值、临床疗效等指标根据药物经济学评价结果动态调整,确保高质量的药品价格处于合理水平。
(1)药品信息服务。药品信息服务(Korea Pharmaceutical Information Service,KPIS)主要有三个主要任务。一是药物信息管理(药品代码标准化)。药物生产商和进口商获得KFDA批准后申请KPIS标准编码。二是管理和披露有关药品生产、进口、供应信息和消费信息。KPIS实时管理与收集药品供应商的分布信息以及被KFDA暂停销售的不安全的药物信息,然后将信息提供给药品供应商。[7]三是迅速准确提供药品分布信息。
(2)医疗资源管理。HIRA提供给供应商用于理赔流程的8位数字编码,供应商向HIRA报告各自企业的状态,如建立、关闭等,如果报销申请没有报告出资源的准确信息,在报销审查程序回款可以自动调整。HIRA通过各种方法审查报告的医疗资源信息,并将医疗资源信息提供给决策者作为制定药品流通体制政策参考材料。
(1)药物利用审查。药物利用审查(Drug Utilization Review,DUR)计划中医生和药剂师的电脑系统与HIRA相连,以便提供药物安全的实时信息。药物利用审查计划于2010年12月正式实施,审查范围包括所有医疗机构,旨在审查参加国家医疗保险、医疗救助、退伍军人的福利计划患者的所有处方和配方药品,并在每个病人用药到期日之前进行药物检查。
(2)质量评估程序与评估结果的利用。HIRA系统中的质量评估程序,主要评估临床有效性和医药服务的成本效率,包括诊断检测、医疗保险所涵盖的治疗方法和药品。2000—2012年,共有 30个项目包括急性疾病、慢性疾病和服务利用的程度被评定,评估服务的目的是提高医疗服务质量。如果医疗机构分数低于相同大小/同一地区医疗机构的评估结果,会获得HIRA支持(即现场咨询)来发现存在的问题,进而提高服务质量。评级高的供应商将被给予高额的资金奖励而供应商评级较低则其报销金额相应降低,报销的金额可以重新评估。[8]评估结果刊载于HIRA的网站,帮助与指导公众选择医疗机构。
疾病诊断相关分组(Diagnosis-Related Group,DRG)兼顾了患者、医疗机构、医保机构,根据患者的年龄、性别、住院天数、临床诊断、病症、手术、疾病严重程度,合并症与并发症等因素进行病人系统划分,在分级上进行科学测算,给予固定补偿费用。韩国应用DRG支付方式达到了医保控制费用、保证质量、提高管理水平的效果。
韩国共有约62 000所医疗机构:三级医院、综合性医院、小型医院、长期照护医院和诊所;私立医疗机构占到总数的95%,公立医疗机构仅占总数的5%左右。医疗保障制度改革之前,韩国一直是“按服务项目付费”(Fee-for-service,FFS)的传统支付制度。
由于FFS的支付是基于个人问诊或按程序收费,这会倾向于使用更多的服务。为了提高韩国医疗保障水平使得支付方式更加透明与高效,DRGs试点项目于1997年2月至2001年12月试行,由于医疗机构的强烈反对,DRGs仅在小范围的医院和患者中推行约5个疾病组。2002年1月,政府计划以DRGs为基础进行医疗费用的强制性支付,但遭到医疗机构和专家强烈批评 [9],改革版的DRGs仅用于四个医疗部门内的7个疾病组,允许医疗机构决定是否采用DRGs支付制度。DRGs支付费用占总费用不足10%,其对医疗服务提供者的整体行为的影响有限。
2008年5月,HIRA提出了一个以DRGs为基础的新支付计划,由医疗保险审查与评估医疗账单,评估医疗质量并作出决定报销。HIRA的计划是非常类似于日本诊断程序组合计划(Diagnosis Procedure Combination scheme,DPC),这个系统由固定费用支付(按病例支付,按日补助)与FFS支付方式混合而成。
DPC实施辅以临床路径、药品正目录等政策的执行,2008—2013年间政府卫生费用支出占卫生费用总支出由56.5%下降到53.4%;药品费用支出占卫生费用总支出由24.1%减少到20.6%,有效的提高了病床周转率与缩短了住院天数,显著提高了医保控费水平。
韩国的DRGs报销费用低于医疗机构当前FFS费用,但综合考虑疾病和医疗机构类型报销费用有所不同。政府为激励病人应用DRGs支付,患者需要自费而FFS未覆盖的医疗服务DRGs也会报销部分金额。因此,DRGs系统包含大多数的医疗服务、医疗耗材和药品的费用,也包括手术或预先存在的条件引起并发症的成本。某些指定的项目被DRGs排除,如运输费用由病人全额支付。
为了保证DRGs实施程序适当,韩国还设计了监测DRG实施步骤。监测主要内容包括疾病的编码正确性,是否将FFS分离,异常费用恰当性,病人保费适当性等。
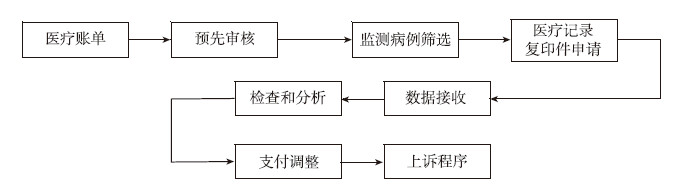
| 图 3 DRGs监测过程概览 |
2002—2006年HIRA自我评估的DRGs支付效果显示,根据DRGs系统每例住院天数减少了16.1%,但FFS系统下仅降低7.2%;DRGs系统审查评估几乎在7天内全部完成(99.8%~100%),而FFS系统7天只完成0.02%~1%。DRGs系统对审查结果申诉数量仅占总医疗账单数的0.01%~0.05%。第三次实证调查1800例患者和患者的监护人结果显示应用DRGs系统病人和监护人的自费降低了20%。[10]2002—2010年FFS支付方式医疗保险费用平均增长率为3.3%,DRGs支付方式为2.7%。
根据《国家医疗保险法》的保险收益标准确定提出费用报销的医疗机构的支付是否达到临床上有效、成本效益良好的标准。HIRA对医疗账单审核过程十分严格,一般要经过错误检测、电子审核、密切审核三个步骤。
第一步:错误检测是HIRA利用电子系统对医疗机构提供的所有详细信息进行初始的电子筛选,纠正任何可能出现的单位定价错误和疾病组分类错误。第二步:电子审核过程包括审查单位价格和按项目和疾病组所提供的服务等基本指标。当补偿细节符合补偿模式,整个补偿审查程序完成,无需其他额外的审查步骤。第三步:密切审核指电子审核后的额外的审查过程。该密切审查仅适用于有证据证明索赔模式有问题的账单,如医疗费用高、住院时间长、用药时间久等。[11]
医疗账单经过HIRA严格的审核步骤后,HIRA会将审核结果两周内通知给NHIS和医疗机构。通知内容包括每名患者通过审查确定的保险金额,调整支付结果,并解释调整的具体理由,使医疗机构可以用它作为未来的医疗补偿的参考。经过审核如果医疗行为等符合相关补偿规定,NHIS便将医疗费用支付给医疗机构。[12]如有违规行为,HIRA同时将结果反馈给NHIS和提交申请的医疗机构,NHIS可暂不支付医保费用。
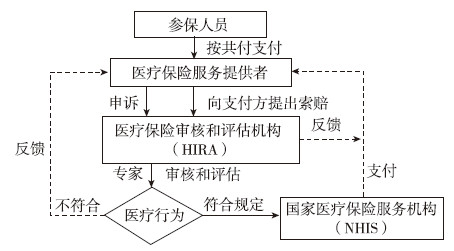
| 图 4 韩国医疗保险补偿流程 |
医疗机构或NHIS的补偿权力受到侵犯可通过两个程序追诉:首先,医疗机构或NHIS对HIRA作出的审查或评估活动提出上诉。如果机构或NHIS仍然对上诉的决定不满意,可申请卫生和福利部仲裁。
信息形成知识,知识产生政策。韩国HIRA建立的国家医疗统计数据库,2013年开发了5组中数据的包括医疗质量、医疗资源和医药消费在内的196个指标,数据库方便、可靠、实时的特点利于政策制定者通过检索医疗数据指导国家医疗政策和医疗研发。我国的医保数据未能实现全国共享,数据的统计项目指标不够精确,这不仅不利于卫生政策制定,对于整合分配全国医疗卫生资源形成重大阻碍。建议首先建立全国范围内的基本医保数据库,由医保部门对报销申请进行评审并将评审结果反馈到医疗服务提供者,来提高审核的效率和审核过程的科学性与透明性。其次,医疗机构通过医疗统计数据库实时查询就诊人员的病史和用药禁忌等信息,并发送医疗费用明细等来增强医患之间的信任度。最后就诊人员根据结算系统输出结果,出院时只需按共付比例支付医疗费用,其余由医疗机构负担,从而实现异地结算,免除患者与医疗服务提供者之间的结算手续,方便就诊人员,提高就诊效率。
韩国的医疗保险审核和评估机构作为医疗保障支付体系的枢纽享有对医疗费用核实与决定评估结果的权力,但其权力的行使同时受到医疗机构和国民医疗保险服务机构的制约,三者达成权力制衡,最终维持医疗保险费用的合理与透明。
我国的人力资源保障部与卫生计生委分管医保基金与医疗机构,可在两者之间于医疗费用报销环节建立必要的沟通和制衡,特别是在医保部门的审核与评估过程(服务内容、服务标准及评审规则),将国家卫生计生委医院评级结果与绩效工资、补偿固定金额挂钩,在其官方网站增设医院的评估结果,赋予医疗机构发言权,主要通过增设医疗补偿的上诉机制,推动我国医保、医疗联动。
目前我国的支付方式主要是总额预付制、按项目付费、按人头付费,支付方式不够科学,对医疗费用的控制能力较弱,没有真正形成一套全国范围的科学稳定化的医疗保障支付体系,发达国家应用成熟的DRGs还在我国部分省市试点中,全国范围内进行支付方式改革阻力很大。
韩国政府支付方式改革过程异常艰难,因为所有卫生人员包括医生、药剂师、护士和管理人员都十分熟悉FFS系统。我国同样如此。医疗市场上几乎所有的供应商开发的业务模式都是为现有的系统量身定做的,各个环节已经达成密切合作,在这种情况下,DRGs支付方式改革可能引起整个医疗产业巨大的改变以及产生高额的成本,而且社会成本和支付方式改革的社会效益是难以测量的。我国在支付方式改革过程中应该借鉴韩国采用的缓和性混合式的医保支付方式(DPC),首先完善病人分类系统,依据病人疾病特征结合现有支付方式设计最能实现医保控费的医保支付方式,循序渐进,最终形成中国特色的医疗保障体系。
| [1] | Song Y J. The South Korean health care system[J]. JMAJ, 2009, 52(3): 206-209. |
| [2] | Iyn-Hyang Lee, Karen Bloor. Pharmaceutical Prices in the 21st Century—Pharmaceutical Pricing Policies in South Korea [M]. Springer International Publishing, 2015, 1(12): 28-29. |
| [3] | 姚霞. 韩国医疗保险制度的改革及对我国的启示[J]. 中国医药导报, 2013(25): 165-168. |
| [4] | Goldsmith R L. Health Care System Structure and Delivery in the Republic of Korea[J]. Epidemiology and health, 2012, 25(3): 18-19. |
| [5] | Kim L, Kim J A, Kim S. A guide for the utilization of Health Insurance Review and Assessment Service National Patient Samples[J]. Epidemiology and health, 2014, 5(7): 36-37. |
| [6] | Ross L. Introduction: Themed Section on South Korea: Developing social policy and practice in a changing society[J]. Social Policy and Society, 2006, 5(3): 373-374. |
| [7] | 孙菊. 全民覆盖视角下的韩国医疗保险制度研究[J]. 武汉大学学报: 哲学社会科学版, 2013, 6(1): 83-89. |
| [8] | Shin H C, Park Y T, Lee Y T, et al. Healthcare Utilization Monitoring System in Korea[J]. Healthcare informatics research, 2015, 21(3): 184-190. |
| [9] | ISHII M. DRG/PPS and DPC/PDPS as Prospective Payment Systems[J]. Japan Medical Association journal, 2012, 55(4): 279-291. |
| [10] | Tchoe B. Diagnosis-Related Group-based Payment System and its Reform Plan in Korea[J]. Jpn J Health Econ Policy, 2010, 21(1): 213-226. |
| [11] | Paranjoy S, Kaushik P, Kaur S, et al. Pricing and Reimbursement Policy Updates in Asia[J]. Value in Health, 2014, 7(17): A788-791. |
| [12] | Kwon S. Payment system reform for health care providers in Korea[J]. Health Policy and Planning, 2003, 18(1): 84-92. |
(编辑 薛云)





