当前,我国医疗费用持续上涨。根据《2015年中国卫生和计划生育事业发展统计公报》,以人均住院费用为例,2015年人均住院费用8 268.1元,按当年价格计算,比2014年(7 832.3元)上涨5.6%。若与1990年的人均住院费用(473.3元)相比,定基增长16.5倍。当然,同期居民的人均纯收入也在递增,以农村居民为例,由1990年的630元增至2015年的11 422元,定基增长18倍,仅略高于医疗费用增速,可以说居民收入增长被医药费用上涨抵消大半。医疗费用增速过快带来的直接影响是居民就医经济负担沉重,2015年人均住院费用相当于农村居民年均纯收入的72%,住院1.4次即消耗一年辛劳所得。即使考虑保险的风险分担作用,就医负担仍旧较重。根据《第五次国家卫生服务调查分析报告》,新农合平均实际报销率为48%,住院自付费用占52%,则8 268.1元的住院费用中有4 300元需要自付,这相当于人均纯收入的37.6%。按照世界卫生组织的研究结果,个人自付卫生支出比重降到纯收入的15%~20%才能基本解决因病致贫和因病返贫问题。可见,就目前保险水平和医疗费用上涨幅度而言,保险的风险防范效果有限。
同时,医疗保险本身也可能引起大量的(医疗服务)供方反应进而带来医疗费用上涨,有研究表明医疗保险报销率提高10%,医疗服务价格即上涨10%,削弱了医疗保险风险分担的福利效果。[1]其中的一个重要原因就是医疗保险使用了不正确的激励机制来鼓励医院和医生提供医疗服务。尤其是后付制即按服务项目付费的医疗保险支付方式,具有引导医生和医院提供过度医疗服务的导向,加之医生和医院的医疗信息垄断优势及收入最大化目标,形成了诱导需求型的供方道德风险,大处方、天价药、诊断升级、分解住院、挂床住院等都是其表现形式。而供方诱导需求(physician-induced demand, PID)将引起医疗费用膨胀和医疗资源的浪费,导致医疗服务的低效率。可见,改善保险的医疗费用支付方式,控制供方道德风险引起的医疗费用不合理上涨十分必要。早在2009年的《深化医药卫生体制改革的意见》中,就首次明确提出进行医疗保险付费方式的改革,到2015年为止,各大部委共发布过6个文件部署实施支付方式改革,以规范医疗机构的服务行为、控制医疗费用不合理上涨;我国的医疗卫生体制改革也将其做为公立医院改革的一个重点。
那么医疗保险预付制改革能够实现制约供方道德风险、控制医疗费用不合理上涨的目标吗?厘清这一问题可为我国医疗保险政策的制定及改革路径的选择提供经验数据的支持。
2 文献综述以供方道德风险的研究为线索展开综述。Arrow开创性地提出医疗保险存在道德风险命题后的十几年间[2],美国公共卫生政策的核心都是控制需方道德风险,即医疗保险共付率的确定问题。直到Evans指出医生所具有的专业知识及信息垄断,致使大量的医疗服务需求其实是医生诱导需求。[3]医疗保险带来大量的供方反应引起了医疗费用的上涨。至此,供方道德风险(PID)进入公共卫生政策讨论的中心,即医疗卫生资源配置的最有效途径是控制需方医疗服务需求还是进行供方管制。随着大量PID理论及实证研究的开展,答案逐渐明朗化,供方道德风险的控制及医疗保险支付方式的完善已主导着大量的公共卫生政策设计与改革。
在供方道德风险的理论研究方面,Starr认为20世纪初期以来,医生执业方式的最大转变就是借助诊疗工具与化验手段了解患者健康状况。[4]参保人对医疗服务的需求会受到医生医学知识的影响,患者无法评估医生处方的有效性。最终造成医生滥用信息优势,诱导患者过度使用医疗服务。McGuire进一步指明医生诱导需求的根本原因仍是信息不对称,医生拥有的市场力量使他们可以决定医疗服务提供的数量。[5]随后,系列PID的理论研究对医生与患者的委托代理关系、最优医疗保险支付水平模型、医生的收入目标理论、医生在垄断竞争市场结构下的行为理论进行了深入理论探讨。[6-9]Richardson将供方诱导需求定义为,不管结果如何,医生根据自己的利益将患者医疗服务需求曲线向右移动的能力。[10]最近的研究证明,向左移动也是供方道德风险的表现。[11]
实证研究方面,学者们主要采用三类方法来验证PID的存在。第一类使用各类医生在总人口中的比例来估计诱导需求,其核心思想是医生从业人数增加时,医生竞争压力增大使其接诊量下降,为实现利润最大化医生会选择增加医疗服务提供量来弥补接诊量的下降,进而提高收入。[12-14]这种方法由于因果关系不紧密、数据噪声大而饱受诟病,例如Dranove & Wehner通过估计妇产医生数量对生育率的影响来证明这类方法不可能识别诱导需求。他们指出生育率不由妇产医生数量决定,但计量模型却能够证明二者正相关,这正好说明这类方法的无效性。[15]不过,Gruber & Owings的研究是个例外,他们为这类方法应用于供方道德风险的检验,提供了有力的证据。他们用1970—1982年间美国生育率下降(约下降13.5%)来衡量妇产科医生收入的外生环境变化,考察医生面临收入下降压力时,是否会诱导患者消费。结果为,生育率每下降10%,剖腹产比率将提高0.6%,可见,剖腹产取代自然生产的抉择中,医生收入扮演着至关重要的角色。[16]
第二类采用准社会实验方法,对比支付方式改革前后(通常由后付制转为预付制)医疗服务需求的变化。这类方法兴起于20世纪80年代末,其核心思想是由于支付方式相对供方、需方而言都是外生的[9],进而可以通过医疗服务需求变化来识别支付方式对医生医疗服务提供行为的影响,考察医生诱导需求问题。[17]这种方法由于逻辑的严密性和准实验方法受到学者的推崇。Hickson et al.通过随机试验的方法研究供方道德风险。他们将患者随机分配到不同的支付方式及其对应的医生中,一组医生领取固定的工资,另一组医生按照服务量和服务项目多少发放工资(即后付制)。研究结果是按服务项目付酬的医生组的患者,就诊率高于固定工资制医生组的就诊率,说明医生存在诱导需求的现象。[18]Davidson et al.观测了家庭医生的医疗服务提供行为,他们发现后付制下,医生接诊的频率及医疗费用都高于按人头付费制。[19]Miller & Luft发现健康维护组织(HMO)可使住院天数、专家门诊、手术数量下降。[20]Dijk et al.利用荷兰一次医疗保险制度的改革——取消了私人保险计划的共付制,并在社会保险中增加了后付制,观测需方医疗服务和供方诱导需求的变化。结果发现,供方道德风险确实存在,但需方道德风险证据有限。[11]Kantarevic & Kralj使用委托代理理论模型研究加拿大安大略省医生支付方式的改革对医生行为的影响。这次改革由以前的单一后付费制改为多元付费制,既有预付制,又有按服务项目付费制,而医生可以自由选择。他们发现,预付制下医生提供的医疗服务数量明显少于后付制。[21]
第三类则是通过医疗信息垄断识别PID。Currie J. et al.使用模拟实验研究了中国抗生素泛滥的原因。他们设定了一个流行感冒的模拟患者去医院就诊的场景。就诊时,A类模拟病患表现出对抗生素充分了解但非常抗诉,B类模拟病患仅描述病情。结果发现患者掌握抗生素知识时,医生这类处方药的开出率减少了25%并使诊疗费用下降,但医患互动受到负面影响。证实滥用抗生素不是患者而是医生导致的,为PID的存在提供证据。[22]
虽然以上研究结论表明后付制有过度服务的激励,而预付制支付方式可以减少医疗服务需求,控制供方诱导需求,但学者们也发现,预付制并非完美的支付方式。Newhouse、Barros认为预付制除了必要医疗服务提供不足外,还导致撇脂问题,即为节省成本,大幅减少健康状况稍好的患者的医治;[23-24]Gaynor & Gertler也认为预付制会减少医生投入的工作努力程度,例如支付方式从FFS转为CAP时,医生每周接诊量就会下降。[25]Schmidt et.al则是给出了更为中立的答案,他们指出医疗服务提供量同时决定着医生收入及患者利益,因而医生需要权衡个人收入最大化与患者利益最大化目标。这样通过实验室实验研究后付制(FFS)和预付制(CAP)对医生医疗服务供给量的影响。结果发现,预付制下,医生提供的服务量比后付制少33%,这符合理论设想——后付制使医生过度提供医疗服务,而预付制使医生医疗服务供给不足;但就高医疗服务需求水平患者的健康收益而言,后付制优于预付制。[26]当然,也有学者认为支付方式与医生医疗服务供给行为没有关联。例如,Hutchinson et al.发现FFS和CAP下,加拿大安大略省住院率没有差异。[27]Grytten et al.认为支付方式对挪威医生行为的影响非常有限。[28]
国内研究者对于供方道德风险给医疗保险的实施效果带来的不利影响达成共识。例如,于长永在评估新农合的实施绩效时,指出农民大多认同新农合的福利性,但由于报销率低、医生诱导需求降低了满意度,在提升制度绩效时,除了提高补偿比例外,重点是防止供方道德风险。[29]在监管供方道德风险时,吕国营提出可以通过医疗保险机构的信息和威慑功能来解决医疗保险市场上的信息不对称问题,以抑制供方行为扭曲带来的医疗服务价格上涨问题。[30]与此相近,胡西厚等以博弈理论为基础,提出通过加强医生职业素质教育、建立信息公开透明机制规避城镇居民医疗保险中的供方道德风险问题。[31]相比信息及道德建设,大量学者提倡通过更直接的医疗保险支付方式改革对供方道德风险加以约制。[32-35]相比对策建议类的规范分析,国内供方道德风险方面的实证研究较少,宁满秀和刘进的文章是国内为数不多的对供方道德风险及支付方式改革成效的实证研究成果。宁满秀等使用2012年福建省400户入户调查数据进行分析,其PID识别策略是在模型中控制一些供方诱导需求因素,包括医疗保险支付方式、医患之间的信息不对称、高科技医疗服务利用、住院天数。结果表明新农合预付制支付方式(按病种付费及总额预付制)使住院支出显著减少42.9%,对自付住院费用影响不显著;并指出影响不显著的原因可能是福建省的支付方式改革处于试点期,效果尚需观察;而住院天数、医院拥有高科技医疗服务及设备都显著提高医疗服务利用率及农户自付医疗费用,证实了供方道德风险的存在。[36]
总之,国内外的研究普遍证明医生可以影响患者的医疗服务需求量,如果不对医疗服务供方的诱导需求行为加以控制,反而完全使用后付制这一不正确的激励机制,医疗保险必将引起大量的供方反应进而带来医疗费用的上涨。而预付制支付方式虽然不是完美的激励机制,但毕竟有利于控制医疗费用的上涨,因而预付制改革已然是各国卫生政策改革的重要内容之一。当前,我国正处于医疗卫生体制改革的深化阶段,为了回答支付方式改革是否可以起到控制医疗费用不合理上涨的作用,本文利用我国2012年实施的一次全国范围内的新农合支付方式改革所提供的自然实验,借鉴倍差模型思想通过构建交互项评估预付制支付方式改革的成效。本文的研究空间是目前国内医疗保险预付制改革成效的实证评估尚显不足,本文对此进行了开拓及有益尝试。
3 实证策略 3.1 基准模型——交互项模型新农合支付方式改革最早开展于2010年,当时选取了全国10%的统筹地区作为试点,参照云南禄丰县的“两个付费机制”(门诊统筹基金和住院按床日付费)进行初步探索,目标是将医药费用控制在较低水平;在此基础上,2012年5月原卫生部、国家发展改革委、财政部出台了《关于推进新型农村合作医疗支付方式改革工作的指导意见》,将新农合支付方式改革由之前的试点阶段转为在全国范围全面推行的深化阶段。主要内容是推行以总额预付为主、探索实施按人头付费、特殊病种定额包干的门诊费用支付方式改革,以及按病种付费、按床日付费为主,探索疾病诊断相关组(DRGs)等住院费用支付方式改革。改革主旨是转变了2012年以前的单纯按服务项目付费的支付方法,由后付制改为预付制,实现医疗机构补偿机制和激励机制的转换。
这次由初步试点转为全面开展的支付方式改革,使我们获得了一个识别供方道德风险、评估预付制改革成效的自然实验契机。为此,本文借鉴倍差模型思想,通过构建保险与改革阶段的交互项作为核心解释变量,观测预付制改革的控费效果。具体而言,交互项模型构建如下:
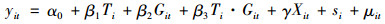
|
(1) |
其中,yit表示结果变量,第一类是门诊、住院医疗服务利用,发生为1,否则为0;第二类是门诊、住院及自付医疗费用的对数;Ti表示改革阶段变量,2015年(深化改革阶段)为1,2011年(初步试点阶段)为0;Git是组别变量,参保者为1,否则为0;Xit是一系列控制变量;si是地区固定效应。
考虑在不同的改革阶段、保险状态下,有下列表达式:
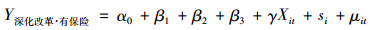
|
(2) |

|
(3) |
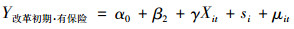
|
(4) |
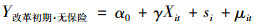
|
(5) |
用Δ深化改革表示深化改革阶段医疗保险带来的医疗服务利用及支出的差异;用Δ改革初期表示改革初期医疗保险带来的医疗服务利用及支出的差异。则:
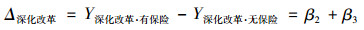
|
(6) |

|
(7) |
式(6) 与式(7) 相减就得到关键估计量β3代表的供方道德风险(PID):Δ深化改革-Δ改革初期=β3,β3<0说明支付方式改革有效。
3.2 基于PSM的交互项模型交互项模型有效的前提是,处理组和对照组除了在参合方面存在差异外,其他方面应尽可能相似,如果二者存在不可观测的样本选择偏误,将导致回归结果有偏;同时,是否参加新农合不是随机决定的,而是自我选择的结果,那么交互项模型也不能解决自我选择偏差问题。为了解决上述内生性问题,并找出处理组的“反事实组”,本文运用PSM与交互项相结合的方法评估预付制改革的成效。具体而言,首先假设个体i是否参合、是否可观测因素决定的,使用logit模型对其参合概率,即倾向得分(PS)进行估计:
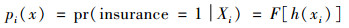
|
(8) |
Xi表示个体i成为参保者的特征变量,包括户主性别、年龄、教育水平、婚姻状态,家庭人均年收入,是否患心脏病、高血压、癌症、糖尿病、自评健康,是否体检,是否饮酒。
根据得出的PS值,为参保者寻找最相近的“反事实”个体(未参保者),获得了经过匹配后的处理组和对照组样本,进行方程(1) 的回归分析。
4 数据与变量 4.1 数据说明本文使用的数据是中国健康与养老追踪调查(CHARLS),这是一套代表中国45岁及以上中老年人家庭和个人的高质量微观数据。CHARLS提供的2011年及2015年的两期面板数据,因其分别代表支付方式改革的初期试点阶段(2011) 及深化阶段(2015),正好可以用于医疗保险支付方式改革成效评估。
4.2 变量被解释变量为门诊及住院医疗服务利用与支出,门诊及住院自付费用。为消除异方差,门诊及住院总医疗支出、自付费用转换为对数形式。核心解释变量是:保险变量(参保=1;未参保=0)、改革阶段变量(2015=1;2011=0) 及保险与改革阶段的交互项。根据已有理论和经验研究结论,其余控制变量为:第一类,人口学特征,包括户主性别、年龄、教育水平、婚姻状态及家庭人均年收入;可以用来控制对结果变量有影响的家庭特征。第二类,医疗服务需求变量,是否患心脏病、高血压、癌症、糖尿病、医院的性质、药费。第三类,健康变量,自评健康、最近两年是否体检、是否饮酒。第四类,地区固定效应,用来识别不同地区医疗保险政策带来的差异。
4.3 描述性统计表 1列出了样本总体、参保组(实验组)、无保组(控制组)的被解释变量及核心解释变量的基本情形。门诊服务利用方面,无保组门诊服务利用率为14%,比参保者低5.1%;无保者门诊支出平均为1 271元,比参保者高352元;自付门诊医疗支出比参保组高76.9元;住院服务利用方面,参保组平均住院率为10.1%,无保组较低为7.9%;参保组直接住院费用为18 857元,比无保组高3 274元;而住院自付支出为5 523元,比无保组低5 867元,说明保险可以降低住院费用负担。初步印证,参保可使农村居民利用更多的医疗服务,减轻了参保者的医疗负担,且未使医疗支出变得更高,很可能是医疗保险支付方式改革发挥了较好的控费作用。同时,面板数据构成中,未参保者数量较少,仅占9.8%。在未参保的原因中,17.8%的人选择“不需要”,23.5%的人“支付不起保险费”,12.3%的人“不知道该去哪办”,2.4%的人“不相信健康保险机构”,3.2%的人“没有合适的保险项目”,13.8%的人“从没有想过这个问题”;27.1%的参保者选择“其他原因”(Charls未提供其详细信息)。由此可见,即使在全民医保背景下,自我选择等内生性问题仍旧存在。说明运用交互项模型与倾向得分匹配相结合的方法是合理的,这样才可控制时间效应、分组效应以及自选择效应,解决内生性问题。
| 表 1 变量描述统计 |
首先使用样本选择差分模型进行估计,结果发现选择方程和支出方程不相关,λ=-0.875(p=0.758),说明不存在样本选择偏差。这时使用广义线性模型(GLM)进行估计,交互项模型估计结果见表 2。交互项估计量的符号显著为负,识别出了供方道德风险的同时,说明门诊预付制改革显著降低门诊服务利用率及门诊医疗费用。深化改革后,与基组(改革初期的未参保者)相比,门诊支出下降了3.7%,相当于使平均门诊医疗费用减少了1 041元。
| 表 2 支付方式改革对门诊及住院医疗服务需求的影响 |
改革变量对门诊就诊决策、门诊支出有显著正向影响。就门诊支出而言,无保者改革后的门诊支出比改革前上涨1.4倍;而参保者改革后的门诊支出却比改革前下降了15.1%(β1+β3)。这样看来,虽然医疗费用仍然呈增长态势,但预付制改革具有一定的控费效果。
保险变量表示实验组与控制组本身的差异,即使不进行支付方式改革这一差异也照常存在。与未参保者相比,参保可使门诊就诊概率显著提高5.5%(边际效应),但大多对门诊支出的促进作用却并不显著,可以理解为参保者与无保者的门诊支出无显著差异。原因是门诊统筹保险保障水平较低进而道德风险效应较小,以呼和浩特市为例,新农合的一般门诊治疗只限在乡镇卫生院、村卫生室、社区卫生服务中心(站)使用,普通门诊费用按60%报销,年度封顶线仅为100元,保险的保障能力有限,因而与未参保者无显著不同。
其他控制变量方面,60岁及以上老人的门诊利用率没有显著高于60岁以下个体。男性的门诊率、门诊支出显著地低于女性3.5%、7.6%;婚姻状况、教育年限、收入对门诊服务需求无显著影响;患高血压、糖尿病、心脏病、癌症等慢性病使门诊就诊概率分别显著提高1.7%、6.3%、3.7%及7.1%,但对门诊支出无显著影响(糖尿病,使门诊支出提高13.8%)。值得注意的是,药费每提高1%,门诊支出就增加0.94%;在公立医院就诊使得门诊支出提高14%。健康较差将门诊就诊概率显著提高了12.2% (边际效应),使门诊支出增加1.1%,但并不显著;从健康行为来看,近两年体检使门诊利用率提高4%,门诊支出比未体检者增加15.2%,如果据此推断体检导致医疗服务需求增加进而应减少体检是不可靠的,因为早发现早治疗才能避免酿成大病;最后,实证结果验证了饮酒伤身,将使门诊支出显著提高13.9%。
5.1.2 支付方式改革对住院服务需求的影响首先使用样本选择差分模型进行估计,结果仍旧发现住院服务选择方程和支出方程不相关,λ=-2.042(p=0.495),可见住院服务也不存在样本选择偏差,同样使用GLM模型进行分析(表 2)。
从新农合与改革阶段交互项的回归系数来看,住院费用支付方式由后付制转为预付制后,医疗服务需求的系数显著为负,识别出住院医疗服务同样存在供方诱导需求,且加速推进预付制支付方式改革可以控制住院费用上涨。
改革阶段变量对住院支出的边际效应显著为正,表明深化改革后无保者的住院支出比改革前上涨105%。而参保者深化改革后的住院支出却比改革初期下降了38.2%(β1+β3);再与基组相比,深化改革后参保者的住院支出也减少了28.1%。这意味着预付制改革发挥着控制住院医疗费用上涨的作用。样本均值可以印证这一结论,2010年①参合者的平均住院费用为6 575.3元,无保者的平均住院费用为5 528元,参保者比无保者高1 047元;2014年,参合者的平均住院费用为9 276元,无保者的平均住院费用为13 218元,参保者比无保者低3 942元;因此,深化改革与改革初期相比,参保者比无保者的住院费用减少了4 989元,预付制改革具有控费效果。
① Charls数据访问的是“最近一个月最近一次门诊支出”以及“过去一年最后一次住院支出”,因此2011年及2015年的Charls数据集提供2011及2015年的门诊支出、2010年及2014年的住院支出。
保险变量表示实验组与控制组本身的差异,即使不进行支付方式改革这一差异也照常存在。参保者住院率比无保者显著高出3.6%,住院支出提高10.1%,但不显著。仍可说明医疗保险降低住院医疗服务的边际成本,增加了保险人群的医疗服务需求,是道德风险的体现。
其他影响因素中,60岁及以上个体的住院服务利用率显著比60岁及以下者高1.7%,住院支出基无差异,但结果不显著;男性的住院支出比女性高7%,但住院服率显著地低于女性5个百分点;婚姻状态教育年限、收入对住院的影响不具有统计显著性;糖尿病、心脏病、癌症患者住院率分别高出2.9%、3.0%、4.4%,其住院费用也高出20%~25%。住院药费每提高1%,住院支出增加0.7%;公立医院的医疗费用比私立医院显著高出21.9%。最后,从健康行为来看,体检可使住院服务利用率显著提高2.7%,但对住院医疗支出无显著影响,结合门诊服务需求的结果来看,体检可对大病防患于未然,预防保健是减少医疗服务需求的重要途径;而饮酒是不值得提倡的生活习惯,不仅提高门诊支出,还将使住院支出提高33.5%,提示国人少饮酒,多进行预防性体检。
5.1.3 预付制改革对疾病经济负担的影响使用同样的控制变量估计了普遍推广预付制改革后,个体门诊及住院自付费用的变化(表 3)。结果发现,预付制改革后患者自付医疗负担得以减轻,与基组相比,门诊自付费用减少16.8%,住院自付费用减少32.6%;改革阶段变量系数表明2015年的门诊自付支出是2014年的1.4倍,2014年的住院自付支出是2010年的1.9倍。其他控制变量方面,药费每上涨1%,门诊自付费用提高0.9%,住院自付费用提高0.6%;公立医院就诊,门诊及住院自付费用比私立医院提高5%及10%(不显著);体检可使门诊自付支出显著提高12%,对住院自付费用影响不显著,再次证明体检的积极预防意义。
| 表 3 预付制改革对门诊及住院自付支出的影响 |
为解决不可观测样本自我选择带来的内生性问题,使参保者与未参保者具有可比性,这里采用倾向得分匹配与交互项模型相结合的方法重新估计预付制改革的控费效果。使用logit模型估计受访者参合的倾向得分,为每个参保者找到未参保的反事实个体,对各匹配变量的平衡性检验表明(表 4),PSM后消除了参保者和未参保者的个体特征差异,增强了两组样本的可比性,保证了交互项模型的可靠性。
| 表 4 匹配变量平衡性检验结果 |
使用卡尺内的k近邻匹配方法(一对四匹配,卡尺范围为0.007),对样本进行倾向得分匹配后的交互项模型回归分析,结果报告于表 5。可见,根据倾向分匹配后,交叉项的估计系数均显著为负,而且显著程度几乎不变,说明表 2及表 3的结果是稳健的,再次印证预付制改革具有良好的医疗费用控制效果。最后,本文选择门诊诊疗及住院诊疗的子样本,使用卡尺匹配法再次进行上述分析(仅考察预付制改革对医疗费用的影响),系数的估计值和显著性基本类似(见表 5的第二栏),证明以上结果的稳健性。
| 表 5 匹配交互项模型估计结果 |
本文利用2012年新农合预付制支付方式由试点改革阶段进入全面普及、加速推广阶段的一次自然实验,评估了新农合支付方式改革的效果。结果发现,供方道德风险确实存在,预付制改革有效地控制了门诊及住院费用上涨,减轻了参保者的就医经济负担。实践中,仍需不断完善、全面推广预付制改革,以期完全实现其控制供方道德风险带来的医疗费用持续上涨的政策目标。
需要指出的是,虽然预付制改革是有效的,但不应忽视我国医疗费用仍旧上涨的现实。其中,健康需求、人口老龄化、医疗卫生体制的不合理之处、技术进步都扮演着重要角色。而改革医疗卫生体制、通过深化预付制支付方式改革撬动公立医院改革,应是当前费用控制的重点;同时,在看待技术进步对医疗费用的影响时需要慎重,正如Stiglitz所言,医疗技术进步如果可以延长生命进而带来社会福利改进,那这种花费是值得的。但如果由于保险的存在使全科医院、乡镇医院之间进行高科技医疗器械的装备竞赛,进而将成本转嫁到患者身上,那么这种技术进步则需要严格管控。[37]
| [1] | 封进, 刘芳, 陈沁. 新型农村合作医疗对县村两级医疗价格的影响[J]. 经济研究, 2010(11): 127–140. DOI:10.3969/j.issn.1002-5863.2010.11.065 |
| [2] | Arrow K J. Uncertainty and the Welfare Economics of Medical Care[J]. American Economic Review, 1963(53): 941–973. |
| [3] | Evans R G. Supplier Induced Demand: Some Empirical Evidence and Implications[M]. London: Macmillan UK, 1974. |
| [4] | Starr P. The Social Transformation of American Medicine[M]. New York: Basic Books, 1982. |
| [5] | McGuire T G. Patient's trust and the quality of Physicians[J]. Economic Inquiry, 1983(21): 203–222. |
| [6] | Ellis R P, McGuire T G. Provider Behavior under Prospective Reimbursement[J]. Journal of Health Economics, 1986, 5(2): 129–151. DOI:10.1016/0167-6296(86)90002-0 |
| [7] | Ellis R P, McGuire T G. Optimal Payment Systems for Health Services[J]. Journal of Health Economics, 1990(9): 375–396. |
| [8] | McGuire T G, Pauly MV. Physician response to fee changes with multiple payers[J]. Journal of Health Economics, 1991(10): 385–410. |
| [9] | McGuire T G. Handbook of Health Economics[M]. Amsterdam: Elsevier, 2000. |
| [10] | Richardson J. Supply and Demand for Medical Care: Or, is the Health Care Market Perverse?[J]. Australian Economic Review, 2001, 34(3): 336–352. DOI:10.1111/aere.2001.34.issue-3 |
| [11] | Dijk C E V, Berg B V D, Verheij R A, et al. Moral Hazard and Supplier-Induced Demand: Empirical evidence in General Practice[J]. Health Economics, 2013, 22(3): 340–352. DOI:10.1002/hec.v22.3 |
| [12] | Fuchs V R. The Supply of Surgeons and the Demand for Operations[J]. The Journal of Human Resources, 1978, XⅢ(236): 35–56. |
| [13] | Grytten J, Holst D, Laake P. Supplier Inducement: its Effect on Dental Services in Norway[J]. Journal of Health Economics, 1990(9): 483–491. |
| [14] | Delattrea R, Dormont B. Fixed Fees and Physician-induced Demand: A Panel Data Study on French Physicians[J]. Health Economics, 2003, 12(9): 741–754. DOI:10.1002/(ISSN)1099-1050 |
| [15] | Dranove D, Wehner P. Physician-induced Demand for Childbirths[J]. Journal of Health Economics, 1994, 13(1): 61–73. DOI:10.1016/0167-6296(94)90004-3 |
| [16] | Gruber J, Owings M. Physician Financial Incentives and Cesarean Section Delivery[J]. RAND Journal of Economics, 1996(27): 99–123. |
| [17] | Pauly M V. Optimal Health Insurance[J]. The Geneva Papers on Risk and Insurance, 2000, 25(1): 116–127. DOI:10.1111/gene.2000.25.issue-1 |
| [18] | Hickson G B, Altemeier W A, Perrin J M. Physician reimbursement by salary or fee-for-service: effect on a physician's practice behavior in a randomized prospective study[J]. Pediatrics, 1987(80): 744–750. |
| [19] | Davidson S, Manheim L, Werner S, et al. Prepayment with office-based physicians in publicly funded programs: results from children's medicaid program[J]. Pediatrics, 1992(89): 761–767. |
| [20] | Miller R H, Luft H S. Managed care plan performance since 1980—aliterature analysis[J]. Journal of the American Medical Association, 1994(271): 1512–1519. |
| [21] | Kantarevic J, Kral B. Physician Payment Contracts in the Presence of Moral Hazard and Adverse Selection: The Theory and Its Application in Ontario[J]. Health Economics, 2015, 10(9): 15–44. |
| [22] | Currie J, Wan C L, Z W. Patient knowledge and antibiotic abuse: Evidence from an audit study in China[J]. Journal of Health Economics, 2011, 30(5): 933–949. DOI:10.1016/j.jhealeco.2011.05.009 |
| [23] | Barros P. Cream-skimming, incentives for efficiency and payment system[J]. Journal of Health Economics, 2003(22): 419–443. |
| [24] | Newhouse J P. Reimbursing Health Plans and Health Providers: Efficiency in Production versus Selection[J]. Journal of Economic Literature, 1996(34): 1236–1263. |
| [25] | Gaynor M, Gertler P. Moral hazard and risk spreading in partnerships[J]. Rand Journal of Economics, 1995(26): 591–613. |
| [26] | Schmidt HH, Selten R, Wiesen D. How payment systems affect physicians' provision behaviour—An experimental investigation[J]. Journal of Health Economics, 2011(30): 637–646. |
| [27] | Hutch inson B, Birch S, Hurley J, et al. Do physician-payment mechanisms affect hospital utilization? A study of health service organizations in Ontario[J]. Canadian Medical Association Journal, 1996, 154: 653–661. |
| [28] | Grytten J, Sensen R. Type of contract and supplier-induced demand for primary physicians in Norway[J]. Journal of Health Economics, 2001(20): 379–393. |
| [29] | 于长永. 新型农村合作医疗制度建设绩效评价[J]. 统计研究, 2012(4): 92–97. |
| [30] | 吕国营. 医疗保险机构的信息和威慑功能[J]. 财政研究, 2007(9): 14–17. |
| [31] | 胡西厚. 城镇居民医疗保险供方道德风险博弈分析[J]. 西安电子科技大学学报:社会科学版, 2012(3): 17–20. |
| [32] | 贾洪波, 王玥. 改革基本医疗保障费用支付方式的路径选择——基于新医改背景下的研究[J]. 价格理论与实践, 2009(5): 34–35. |
| [33] | 冯丹. 支付方式改革框架下公立医院管理新模式[J]. 财政研究, 2014(9): 38–41. |
| [34] | 侯建森, 张羽. 基于道德风险视角的我国社会医疗保险费用控制研究[J]. 现代管理科学, 2015(8): 85–87. |
| [35] | 王争亚, 吕学静. 我国医疗保险付费方式改革研究[J]. 理论月刊, 2016(7): 147–154. |
| [36] | 宁满秀, 刘进. 新型农村合作医疗对农户医疗负担的影响——基于供给者诱导需求视角的实证分析[J]. 公共管理学报, 2014(3): 59–69. |
| [37] | Finkelstein A, Arrow K J, Gruber J, Stiglitz J. Moral Hazard in Health Insurance[M]. New York: Columbia University Press, 2014. |
(编辑 薛 云)




