长期以来,医疗保障的城乡二元分割被认为是医疗不公平的制度性根源,整合城乡居民基本医疗保险制度已成为建立更加公平、更可持续医疗保障制度的必然要求,也是加速农村人口市民化的重要措施。全国一些条件成熟的地区认识到了这一点并较早的开展了城乡医保整合试点工作,如新疆兵团于2008年实施“城乡医保归人社的整合模式+师级统筹、兵团级风险调剂的统筹模式”,天津于2009年实施“城乡医保归人社的整合模式+市级统筹、统收统支的统筹模式”,宁夏、山东分别于2010年和2014年实施“城乡医保归人社的整合模式+市级统筹、调剂金制度的统筹模式”,浙江于2014年实施“城乡医保归人社的整合模式+县区级统筹的统筹模式”等。[1]这些地区的先行先试成为缩小城乡医疗保障差距,实现城乡更加公平享受医疗服务的有益探索。2016年1月12日,国务院发布《关于整合城乡居民基本医疗保险制度的意见》,提出“六统一”:统一覆盖范围、统一筹资政策、统一保障待遇、统一医保目录、统一定点管理和统一基金管理,从国家层面上确定了城乡医保整合的方向。其中,农村居民医疗服务需求和医疗负担的变化无疑是城乡医保整合未来关注的重要内容,包括城乡医保整合是否极大的释放了农村居民的医疗服务需求?城乡医保整合是否能在提高保障水平的同时达到降低个人医疗负担的目的?从现有文献研究来看,主要集中于以下两个方面。
一是医疗保险对医疗服务需求的影响研究。医疗保险增加了人们对医疗服务的需求由著名卫生经济学家Arrow和Pauly提出并被一系列的实证研究所论证。[2-3]如Chiappori利用法国两组自然实验数据发现医疗保险共付率的提高对医疗支出具有正效应。[4]Boyoung Jeon等利用韩国私人健康保险调查数据(KHPS)发现那些拥有私人健康保险的人群对门诊服务和住院服务的利用率都要高于无私人健康保险的人群。[5]究其原因,医疗保险的获得降低了医疗服务的绝对价格,意味着个人现金支付价格的下降,从而改变了居民的就医需求及医疗服务利用[6],一般也称之为医疗保险中的道德风险问题[3, 7]。
在我国实施新型农村合作医疗制度(简称“新农合”)初期也有研究发现,新农合政策改善了参保者对医疗资源的获得和使用[8],表现在参保者对门诊和住院医疗资源的利用出现明显增加[9]。但医疗保险制度对人们医疗服务需求的影响呈现人群差异特征,如刘国恩等利用2005年中国老年健康长寿调查数据库(CLHLS)22省的数据分析发现,医保制度明显地促进了老人及时就医率。[10]柴化敏利用中国健康与养老追踪调查(CHARLS)2008年的调查数据发现,基本医疗保障对个体就医行为有明显提高,但相比城市地区,农村地区这一政策效应更为明显。[11]于大川利用中国健康与养老追踪调查(CHARLS)2011—2012年的调查数据发现,城居保在一定程度上促进低收入、低健康等“相对弱势”群体在住院医疗、医疗支出等方面的医疗服务利用程度提高。[12]
二是医疗保险整合的效果研究。打破医疗保险碎片化,促进医疗卫生服务利用的公平性是各国和地区医疗卫生体制改革的主要内容。Yiengprugsawan研究了泰国医疗保险全民覆盖计划(Universal Coverage Scheme,UCS)①的引入对促进城乡卫生服务利用公平的问题,研究显示UCS改变了城乡居民的卫生服务利用方式,降低了城乡居民社会经济上的不平等。[13]Chu等分析了台湾地区全民健康保险(National Health Insurance,NHI) ②实施的效果,结果显示全民健康保险有助于降低家庭自付医疗支出(23.08%),缩小不同收入家庭自付医疗支出间的差距,促进了医疗公平。[14]但也有研究显示,日本引入全民健康保险后,医疗服务利用(以住院率、住院天数和门诊就诊率来衡量)和医疗支出均显著增加。[15]
① 泰国医疗保险全民覆盖计划(UCS)纳入了除公务员、在职正规就业人口以外的所有人群。
② 台湾1995年实施的全民健康保险(NHI)整合原有的13种健康保险制度,并强制所有居民参保,实现医疗保障体系管理机构、经办机构、给付标准和支付渠道的统一。
国内学者对城乡居民医保整合效果进行了若干研究。马超等利用中国健康与养老追踪调查(CHARLS)2008年和2012年两期数据对城乡医保一体化制度的政策效果进行实证研究发现,城乡医保一体化制度显著提高了农村居民过去一个月门诊次数和医疗费用,但对其过去一年是否住院和最近一次住院费用的影响并不显著。[16]于洗河等利用长春市朝阳区③ 2012—2014年新农合住院患者数据对城乡医保一体化的效果进行研究发现,新农合参保者的住院人次、住院费用和住院补偿费用分流到区级和乡镇级医院的比例逐年降低,次均住院补偿比在省级医院最高。[17]马超等利用江苏省的数据进行研究发现,实施城乡医保统筹的地区相比于未实施地区而言,显著缓解了居民医疗服务利用和健康水平上的机会不平等。[18]但也有研究提出,由于医保统筹大幅度提高了基本医疗保障水平,结果放大了医疗服务供方的道德风险,导致医疗费用的更高速增长,反而有可能加剧城乡居民医疗负担。
③ 长春市朝阳区于2012年合并医疗保险办公室和新农合管理办公室,设立医疗保险管理中心,实现城乡医疗保险一体化。在这一制度模式下,城乡居民可以自行选择参保类型,以缩小城乡居民医疗保险待遇间的差距,促进公平。
综上可知,国内外学者从医疗保险对促进医疗服务利用以及医疗保险整合的制度效果两个方面进行了大量的研究,但研究角度主要着眼于医疗保险市场中参保人保险有和无的问题,以及不同参保制度导致的公平性问题,对医保制度整合带来的医疗服务需求变化的研究则较少。特别是我国城乡居民医保整合后,实际制度效果如何目前尚无实证性研究结论。基于此,本文试图通过选取已开展城乡医保整合的样本地区,利用其跨年度的城乡居民基本医疗保险住院报销数据对城乡医保整合前后的制度效果展开研究。主要贡献在于:(1)与以往文献采用的调查数据不同,本文使用某城市2009—2014年城乡居民基本医疗保险参保者的实际住院报销数据,使分析结果更准确、更全面;(2)基于城乡居民医保整合带来筹资标准和保障水平的变化,考察其对农村居民医疗服务需求和医疗费用的影响;(3)通过追踪连续参保者的住院报销数据,运用双重差分模型对初步判断结果进行实证研究,并加以检验;(4)识别出了城乡医保整合对农村老年人群医疗服务需求的影响更为显著。
2 模型设计与描述性统计分析 2.1 样本选择与数据说明本文以某沿海城市①为样本考察城乡医保整合对农村居民医疗服务需求的影响,理由在于,一是该市较早实现医保制度全覆盖、居民基本医疗保险的城乡一体化②。并于2011年7月1日开始在全市执行统一的城乡居民基本医疗保险筹资标准(表 1),不再区别城镇居民、农村居民、未成年人及大学生参保身份,避免了医保“碎片化”问题,实现了中央提出的城乡医保整合“六统一”要求。二是该市早在2007年国务院提出“有条件的地区可以逐步实行门诊医疗费用统筹”之前就实行了门诊统筹制度,降低了医疗机构诱导患者住院、“挂床”的可能。三是该市城镇化率高达80%,农村人口市民化程度较高,城乡差异小,降低了因居民自身因素对医疗服务需求的潜在影响。这三个条件为我们分析城乡医保整合效果积累了丰富的数据,有利于制度实施效果的比较研究,并使得实证结果更具可信性。
| 表 1 某市城乡医保整合前后筹资标准 |
① 该沿海城市经济较为发达,2018年人均GDP接近12万元,居民人均可支配收入超过5万元,城镇户籍人口207.89万人。
② 该市于2008年将新型农村合作医疗移交给劳动保障部门管理,建立了城乡一体的基本医疗保险信息管理系统,城乡居民使用统一的社会保障卡刷卡就医,农村居民享有同城镇居民同等的住院医疗费用补偿待遇,在住院医疗保障上实现城乡居民医疗保险上的完全并轨。
考虑到新农合与城居保的城乡医保整合制度是一项强制性措施,不存在参保者自由选择的可能,很好的规避了逆向选择问题。同时,城乡居民医保整合的目的是为了更好的实现医疗服务的公平性,为了分析其制度效果,可以把城乡医保整合看作是一项政策性“准自然”实验,在这项准自然实验中,我们假设农村居民和城镇居民的差别仅在于医疗保险参保类型的不同,且城镇居民医疗保险保障程度高于农村居民。赵绍阳等利用某西部城市的医疗保险数据研究发现,在较低的报销水平时(相当于新农合的报销比例),提高保障程度会提升参保居民住院服务利用率,而在较高的报销水平时(相当于城居民医疗保险的报销比例),提高保障程度并不会显著提升参保居民住院服务利用率。[19]因此,城镇居民在城乡医保整合过程中可以较为稳定的作为对照组来看待。
基于上述分析,本文使用双重差分方法(DID)进行研究。数据来源于该市医保部门提供的城乡居民基本医疗保险住院数据。其数据信息包含参保者的个人信息(社保号、性别、年龄等)、住院信息(入院日期、出院日期、出院诊断等)和住院报销情况(住院总费用、非医保费用、乙类自付、基金支付、账户支付、现金支付、西药费等)。为了更好的分析城乡医保整合对农村居民医疗服务需求的影响,以该市2011年提出城乡医保统筹为起点前后各追溯三年,即利用2009—2014年这六年内的所有城乡居民医保(含未整合前的新农合)住院报销数据,共计246 552条,其中城镇居民32 957条,农村居民213 595条。具体来说,把2009年作为基础数据,追踪每个参保者在2010—2014年的所有住院信息,以排除个体异质性对医疗服务需求的影响。追踪后的住院数据总量为118 290条,其中农村居民99 038条,城镇居民19 252条。并将农村居民作为处理组,城镇居民作为控制组,按照城乡医保整合开始的年份把2009—2014年该市城乡居民医保住院患者划分为4组样本,即城乡医保整合之前的处理组、城乡医保整合之后的处理组、城乡医保整合之前的控制组和城乡医保整合之后的控制组。设定如下双重差分回归模型:
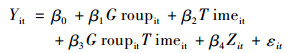
|
(1) |
其中,Y为反映参保者医疗服务需求①的变量,常用衡量指标主要包括:是否就医[20],医疗总费用[21],就医率、住院率、住院天数、家庭自付医疗总费用或家庭自付医疗费用比[10]等。本文根据研究内容采用住院总费用和个人自付总费用作为衡量城乡居民医疗服务需求的指标。利用时间(Time)和分组(Group)两个虚拟变量区分上述4组,Time=0代表城乡医保整合前,Time=1代表城乡医保整合后;Group=1代表农村居民住院患者,Group=0代表城市居民住院患者;Zi为一系列控制变量,包括年龄、患者性别、就诊医院等级、ICD-10疾病分类;β3表示城乡医保整合对农村居民医疗支出水平的净影响。
① 医疗服务一般分为预防性医疗服务和治疗性医疗服务。前者包括常规体检、健康教育与健康档案等;后者包括门诊就医率、急诊率、住院医疗服务等。由于本文讨论的重点是住院医疗服务需求,属于治疗性医疗服务的范畴。
值得说明的是,双重差分模型能够应用的前提是处理组和控制组必须满足共同趋势假设,即如果没有城乡医保整合政策,农村居民与城市居民医疗支出的增长趋势随时间变化并不存在系统性差异。正如本文样本描述性统计中所见,农村居民和城市居民医疗支出增长的时间趋势并没有明显不同,不同的是两者医疗支出水平的高低。
2.2 城乡医保整合对农村居民医疗服务需求影响的描述性分析从城乡居民住院总费用和实际报销比例来看:
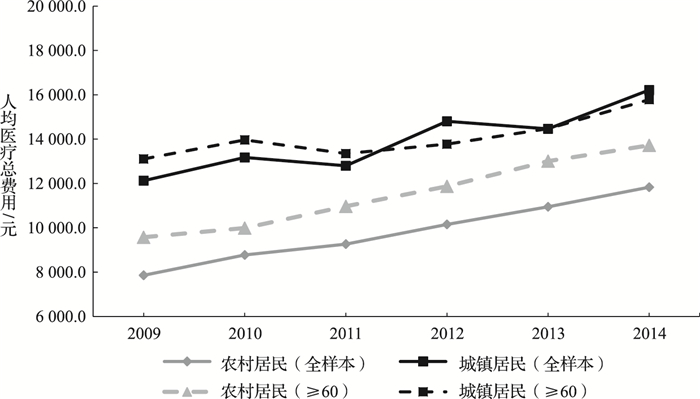
首先,城乡居民住院费用支出存在较大差异且与年龄有关。Ellis和McGuire研究发现人口特征因素能够解释医疗支出波动的1%~5%,纳入健康因素后,对医疗服务需求的解释程度大幅度提高。[22]而老年人由于生理机能衰退和抵抗能力下降,患病率和发病率的上升必然导致其对医疗服务需求的增长。[23]由于城居保中老年人参保率普遍较高,亦导致该城市老年患者占城居保总住院患者的比例高达71.8%,显著高于新农合住院患者中老年人的比例35.9%,这在一定程度上解释了城乡医保人均医疗费用支出的差异。因此,2011年的城乡医保整合制度对老年人医疗服务需求的影响较大,表现在农村居民(≥60岁)人均住院费用增速明显,且与城市居民(≥60岁)在人均住院费用上的差距逐渐缩小,如图 1所示。
|
图 1 2009—2014年城乡住院患者人均住院费用 |
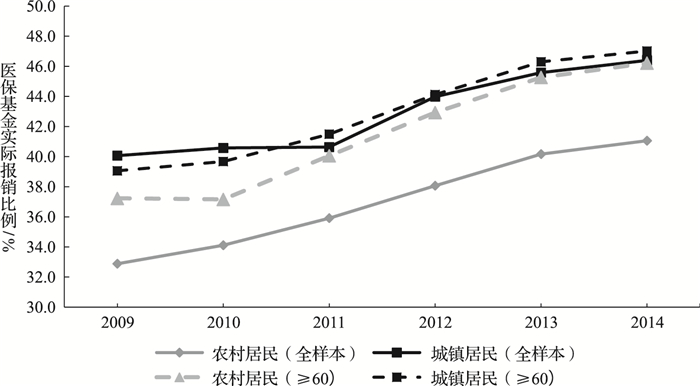
其次,考察城乡医保整合对农村居民医疗负担的影响,城乡医保整合降低了农村居民,特别是农村老年人的医疗负担。如图 2所示,无论是农村居民还是城镇居民2011年后住院实际报销比例均有显著上升,其中,农村老年人群住院实际报销比例已逐渐与城镇居民持平。至2014年,农村居民、农村老年人、城镇居民、城镇老年人住院实际报销比例分别为41.1%、46.4%、46.2%和47.0%。以上初步的描述性统计分析结果表明,城乡医保整合进一步释放了农村居民的医疗服务需求,并显著促进了城乡老年人群医疗服务的公平。
|
图 2 2009—2014年城乡住院患者实际报销比例 |
医疗保险不仅影响患者的行为,也影响医生的行为。Arrow发现,即便医生是病人和社会利益的忠实代理人,也可能带来服务的过度使用。[24]尽管我们很难分离出哪些是患者自发的医疗服务行为,哪些是医生供给诱导需求下产生的医疗服务行为,但可以从患者的实际就医行为上窥见一二。
城乡医保整合释放了农村居民的医疗服务需求,表现在住院次数明显上升。如表 2所示,农村居民在城乡医保整合前后年住院次数在2次及以上的患者占比由2011年的33.6%分别上升至2012年的36.3%、2013年的38.8%和2014年39.0%。其中,住院次数6次及以上的患者占总住院患者的比例由城乡医保整合前的4.8%(2011年)上升至6.7%(2012年)、8.6%(2013年)和8.9%(2014年)。但城乡医保整合对城镇居民住院次数的影响并不是很明显,可能原因在于城镇居民在城乡医保整合前年住院次数在2次及以上的患者占比就已接近50.0%。城乡医保整合后,城镇居民年住院次数在6次及以上的患者占比有较大幅度的增加,2013年和2014年分别达到了9.7%和10.5%。
| 表 2 城乡医保整合前后住院患者年住院次数构成/% |
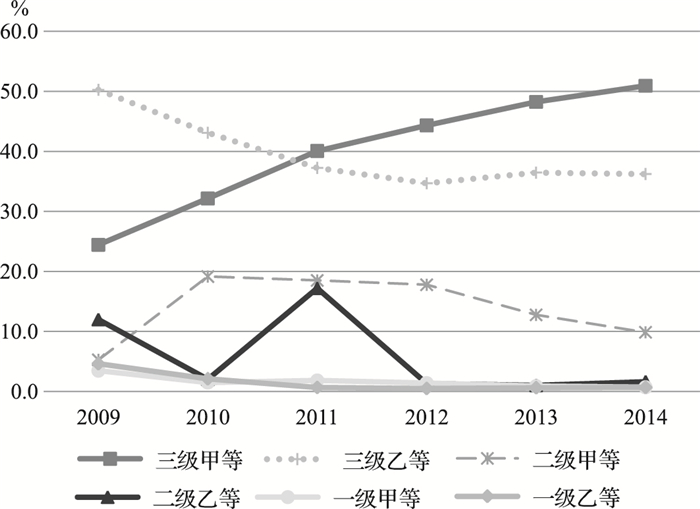
而住院次数的增加可能是医疗机构和患者共同作用的结果。我们结合医疗机构的人次人头比(住院人次与住院人头之比)和住院患者流向构成两个指标来看。前者在一定程度上反映医疗机构分解住院、患者重复住院的情况,后者反映患者就医偏好的变化情况。如表 3和图 3所示,城乡医保整合后,不论是农村居民还是城镇居民在三级医疗机构住院的人次人头比均表现出上升趋势,与之相反,一级医疗机构人次人头比则表现出下降趋势。且2011年后,农村居民流向三级甲等医疗机构住院的比例大幅度提高,导致二级和一级医疗机构住院人数的萎缩。这两个方面的共同作用将直接导致农村居民住院次数的上升。但由于该市早在2007年之前就实行了门诊统筹制度,在一定程度上削弱了由于医疗保险制度改革导致的医疗机构供方医疗行为对居民就医行为的影响。因此,住院次数的改变更大程度上可以看成是城乡医保整合带来的个人医疗服务需求的变化。
| 表 3 城乡医保整合前后医疗机构住院人次人头比 |
|
图 3 2009—2014年农村居民住院患者流向构成 |
表 4报告了基于2009—2014年住院追踪样本的回归结果。因住院总费用和自付总费用呈右偏态分布,我们采用取对数的方式消除。
| 表 4 城乡医保整合对农村居民医疗服务需求的作用 |
结合表 5给出的参数含义可知,农村居民在城乡医保整合前后住院总费用的变化幅度为10.5%(ΔYt),城镇居民在城乡医保整合前后的变化为14.3%(ΔY0);相应的自付总费用的变化幅度分别为-2.4%和0.3%。用处理组在城乡医保整合前后医疗支出水平的差异ΔYt减去控制组在城乡医保整合前后医疗支出水平的差异ΔY0便可得到城乡医保整合对农村居民医疗支出增长的净影响-3.8%和-2.7%(ΔΔY),交互项系数(β3)为负且在5%的统计水平下显著,说明城乡医保整合降低了农村居民的住院总费用和自付总费用,同时也降低了农村居民的住院天数(在1%的统计水平显著),不增加个人医疗负担的结果符合政策预期。但当逐步删除年龄在60岁以下的住院患者后发现,住院总费用和自付总费用交互项系数(β3)由负转为正,城乡医保整合对农村居民(年龄≥60岁)医疗支出增长的净影响变为6.9%和5.2%。原因可能在于医疗保险政策的变化对农村老年人群的影响大于年轻人,城乡医保整合显著提高了农村老年人群的住院总费用和自付总费用,可以说农村住院患者中老年人群对政策变化的反映更为强烈,虽然老年人群的住院天数也有所减少,但减少的天数并不多(平均仅为1.025天)。考虑到农村居民和城镇居民住院患者年龄分布的差异性,本文采用年龄在60岁及以上的住院患者样本以使得参照组和处理组的医疗需求变化更为一致,降低医疗支出变化平均处理效应的偏误。住院患者子样本的回归结果显示,城乡医保整合导致农村居民住院总费用和自付总费用的上升,而住院天数有所下降。
| 表 5 双重差分模型结果中的参数含义 |
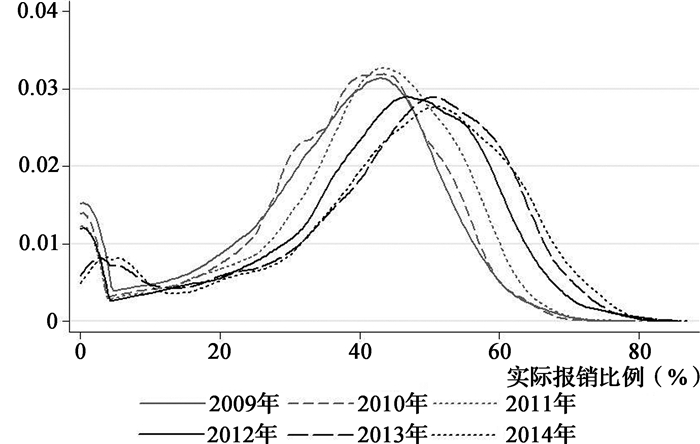
表 6报告了城乡医保整合对农村住院患者子样本(年龄≥60)医疗服务需求的动态作用,结果显示,城乡医保整合对农村老年住院患者住院总费用、自付总费用增长的推动作用明显,且在政策实施后2012—2014年的住院总费用、自付总费用呈逐年上升趋势。而城乡医保整合对降低住院天数的动态效应仅在纳入控制变量后才显著。结合农村居民医保基金实际报销比例来看(图 4),2012—2014年城乡医保整合后农村住院患者实际报销比例也在显著提高,这意味着,城乡医保整合对农村老年人住院服务需求可能存在正向激励作用。
| 表 6 城乡医保整合对农村居民医疗服务需求的动态作用(住院患者≥60岁) |
|
图 4 2009—2014年农村居民住院实际报销比例的核密度分布(追踪样本) |
本文利用某城市2009—2014年农村居民和城镇居民基本医疗保险参保者住院报销数据,对城乡医保整合如何影响农村居民医疗服务需求进行了系统的分析,采用住院总费用、个人自付总费用、住院实际报销比例和年住院次数指标来衡量。并利用双重差分模型对城乡医保整合是否提高了农村居民医疗费用支出水平、降低个人医疗负担进行了检验。研究不仅从整体上分析城乡医保整合对农村居民医疗服务需求的影响,还通过考察连续参保者的医疗服务需求情况具体分析城乡医保整合制度的实施效果。
根据研究结果,可以得出以下三个基本判断:第一,城乡医保整合影响了农村居民的医疗服务需求特别是对更高医疗服务质量的需求,以及就医行为。表现在,城乡医保整合后农村居民年住院次数的明显上升,农村居民流向三级甲等医疗机构住院的比例大幅度提高。其原因不仅在于城乡医保整后提高了农村居民的医疗服务利用水平,可能还源于该城市自2012年开始实施的“慢病先行、急慢分治”措施,带来的门诊服务的下沉和住院服务的上行。第二,城乡医保整合并没有带来农村居民住院费用的快速上升。可能原因在于:一方面,农村居民基本医疗保险的参保者更为年轻化,他们对医疗服务的价格并不敏感。另一方面,城乡医保整合后保障水平的提高虽然降低了医疗服务的价格,但相对于城镇居民对医疗服务需求的增长速度,农村居民从整体上来说还比较低。第三,城乡医保整合显著提高了农村老年人群的医疗费用支出。就平均水平而言,农村老年人群住院总费用可因此增长6.9%,自付总费用因此增长5.2%。这在一定程度上表明,城乡医保整合更多惠及了那些就医需求更大的老年人群,从实际报销比例上也可以看出,城乡老年人群住院实际报销比例由2010年的37.8%和40.7%增加至2014年的47.5%和48.2%。这符合城乡医保整合政策预期。
城乡医保整合对提高农村居民保障水平的效果明显,特别是显著提高了农村老年人群的医疗服务需求,有助于缩小不同人群间的制度不公。但由于城乡医保整合“就高不就低”的保障原则,显著提高的医疗费用支出会给医保基金造成一定的压力。同时,城乡医保整合后农村居民和城市居民缴纳相同的保费,因城市居民收入水平更高且对医疗服务的消费量也更高,难以避免“穷人补贴富人”,带来基本医保制度保障效用上的差异。为实现基本医保制度的长期可持续发展,建议建立个人缴费与人均收入相挂钩、政府补助与经济发展水平相协调的动态增长机制。
作者声明本文无实际或潜在的利益冲突。
| [1] |
朱恒鹏. 加强和创新社会治理完善城乡居民医保制度[J]. 经济学动态, 2017(12): 4-9. |
| [2] |
Arrow KJ. Uncertainty and the Welfare Economics of Medical Care[J]. American Economic Review, 1963, 53(5): 941-973. |
| [3] |
Pauly M. The Economics of Moral Hazard:Comment[J]. American Economic Review, 1968, 58(3, part 1): 531-537. |
| [4] |
Chiappori P A, Durand F, Geoffard P Y. Moral hazard and the demand for physician services:First lessons from a French natural experiment[J]. Eur. Econ. Rev, 1998, 42(3-5): 499-511. DOI:10.1016/S0014-2921(98)00015-4 |
| [5] |
Jeon B, Kwon S. Effect of private health insurance on health care utiliazation in a universal public insurance system:A case of South Korea[J]. Health Policy, 2013, 113: 69-76. DOI:10.1016/j.healthpol.2013.05.007 |
| [6] |
Deb P, Munkin M, Trivedi P K. Bayesian analysis of the two-part model with endogeneity:Application to health care expenditure[J]. Journal of Applied Econometrics, 2006, 21(7): 1081-1099. DOI:10.1002/jae.891 |
| [7] |
Isaac E, Becker G. Market Insurance, Self-Insurance and Self-Protection[J]. Journal of Political Economy, 1972, 80(4): 623-648. DOI:10.1086/259916 |
| [8] |
Yip W, Hsiao W. China's Health Care Reform:A Tentative Assessment[J]. China Economic Review, 2009(4): 613-619. |
| [9] |
Wagstaff A, Lindelow M, Jun G, et al. Extending Health Insurance to the Rural Population:An Impact Evaluation of China's New Cooperative Medical Scheme[J]. Journal of Health Economics, 2009, 28(1): 1-19. |
| [10] |
刘国恩, 蔡春光, 李林. 中国老人医疗保障与医疗服务需求的实证分析[J]. 经济研究, 2011(3): 95-118. |
| [11] |
柴化敏. 中国城乡居民医疗服务需求与医疗保障的实证分析[J]. 世界经济文汇, 2013(5): 107-119. |
| [12] |
于大川. 城镇居民医疗保险是否促进了医疗服务利用?——一项对制度运行效果的实证评估[J]. 金融经济学研究, 2015(5): 117-128. |
| [13] |
Yiengprugsawan V, Carmichael G A, Lim L L Y, et al. Has universal health insurance reduced socioeconomic inequalities in urban and rural health service use in Thailand?[J]. Health & Place, 2010(16): 1030-1037. |
| [14] |
Chu T B, Liu T C, Chen C S, et al. Household Out-of-pocket Medical Expenditures and National Health Insurance in Taiwan:Income and Regional Inequality[J]. BMC Health Services Research, 2005, 5: 60-69. DOI:10.1186/1472-6963-5-60 |
| [15] |
Kondo A, Shigeoka H. Effects of universal health insurance on health care utilization, and supply-side responses:Evidence from Japan[J]. Journal of Public Economic, 2013, 99(2): 1-23. |
| [16] |
马超, 赵广川, 顾海. 城乡医保一体化制度对农村居民就医行为的影响[J]. 统计研究, 2016(4): 78-85. DOI:10.3969/j.issn.1002-4565.2016.04.011 |
| [17] |
于洗河, 赵璐, 李晓彤, 等. 城乡医保一体化下新型农村合作医疗住院患者费用流向实证分析[J]. 中国卫生经济, 2016(4): 31-33. |
| [18] |
马超, 顾海, 孙徐辉. 医保统筹模式对城乡居民医疗服务利用和健康实质公平的影响-基于机会平等理论的分析[J]. 公共管理学报, 2017(2): 97-109. |
| [19] |
赵绍阳, 臧文斌, 尹庆双. 医疗保障水平的福利效果[J]. 经济研究, 2015(8): 130-145. |
| [20] |
Andersen R, Smedby B, Anderson O W. Medical care use in Sweden and the United States: a comparative analysis of systems and behavior[M]. Center for Health Administration Studies, 1970: 34-61.
|
| [21] |
Grossman M. On the Concept of Heath Care and the Demand for Health[J]. Journal of Political Economy, 1972, 80: 223-255. DOI:10.1086/259880 |
| [22] |
Ellis R P, McGuire T G. Predictability and Predictiveness in Health Care Spending[J]. Journal of Health Economics, 2007, 26: 25-48. DOI:10.1016/j.jhealeco.2006.06.004 |
| [23] |
Gerdtham U G. The impact of ageing on health care expenditure in Sweden[J]. Health Policy, 1993, 24: 1-8. DOI:10.1016/0168-8510(93)90083-2 |
| [24] |
Arrow K. Essays in the theory of risk bearing[M]. Chicago: Markham publishing Company, 1971.
|
(编辑 薛云)




