2. 广东财经大学金融学院 粤港澳大湾区创新竞争力研究院 广东广州 510320
2. School of Finance, Guangdong University of Finance and Economics, Research Institute of Innovation Competitiveness of Guangdong, HongKong and Macao Bay Area, Guangzhou Guangdong 510320, China
为实现基本医疗保险(以下简称“基本医保”)在农村居民和城镇非就业居民当中“从无到有”的历史性转变,中国于2003年和2007年先后开始了新型农村合作医疗、城镇居民基本医保两大制度的试点和推广。与城镇职工医疗保险的单位和个人共同缴费不同,这两大制度均采取了政府补贴为主的按人头定额筹资方式。试点以来,财政补贴标准基本上每年都向上调整,补贴占比通常保持在70%~80%之间。这种高比例的财政补贴政策极大地刺激了城乡居民的参保(合)积极性,使医保制度在短短十余年间覆盖了超过10亿的目标群体。2016年1月,《国务院关于整合城乡居民医保制度的意见》(国发〔2016〕3号)公布,要求整合这两项制度,建立统一的城乡居民医保制度。因为城乡基本医保制度在筹资和待遇方面均存在较大差距,政府不断增加投入已成为推动城乡医保一体化发展的关键手段。
但是,只强调政府的财政投入并不利于提升医保体系的运行绩效[1],甚至过度依赖高投入而忽视对产出和结果的追踪,被认为是2009年“新医改”以来中国医保体系效率不佳的根源之一[2]。在实现基本医保全覆盖之后,医保不能仅仅依赖增加政府投入,而应当更加重视绩效评价和投入资源的有效配置。[3-4]截至目前,研究医保财政补贴绩效的文献非常有限:毕红霞等从补贴责任、资金总量和资金来源三个方面对新农合财政补贴政策进行了定性分析[3];毛翠英从经济性、效率性、效益性和公平性四个方面建立了绩效评价体系对新农合财政补贴资金的综合效果进行了研究[5];于长永从农民的主观感受和制度实施的客观效果两个层面分析了新农合财政投入的实施效果[6]。国外一些学者研究了整个国家或地区的医疗保障体系绩效,并将财政投入作为其中的一个影响变量进行分析。[7-9]如有研究认为,泰国“30铢计划”之所以效果显著,是因为泰国政府能够保持高达75%的财政投入筹资占比并不断增长。[7]
总体来看,目前国内与本主题直接相关的文献主要集中在新农合领域,且很少有基于地方性样本数据的分析。随着城乡一体化的推进,全国绝大多数地区已经整合新农合和居民医保,建立起城乡居民医保制度。在此过程中,补贴标准还会不断调整,补贴规模仍需持续扩大。根据2019年的补贴标准520元/人估算①,目前全年各级政府对城乡居民医保的财政投入超过5 000亿元。本文以Z省代表性地区的数据为基础,采用因子分析和数据包络分析(DEA)方法,通过对第一手数据的定量分析,了解医保财政补贴资金使用效果,发现存在的问题,并及时调整财政补贴政策,寻求改善医保财政补贴绩效的途径。
① 2019年5月,国家医疗保障局会同财政部制定印发了《关于做好2019年城乡居民基本医疗保障工作的通知》,明确2019年居民医保人均财政补助标准每人每年不低于520元。
2 数据来源和研究方法 2.1 样本选择及数据来源在医保普遍为地市级统筹的情况下,各统筹地区的医保制度、财政补贴政策以及社会经济状况都存在明显差异。因此,医保财政补贴绩效评价最好以地市级为单位进行,这样有利于更为客观地反映真实状况。作为沿海的人口大省,Z省的医疗保险改革一直走在全国前列。尽管Z省经济很发达,但辖区内各个地区发展差距很大,可在一定程度上作为全国的一个缩影。因此,本文选择Z省16个地级市作为分析对象。根据2018年经济发展状况(人均GDP)从高到底排序,这16个地级市中有四个城市人均GDP在12万元以上,可划分为发达地区,从高到低分别命名为A1、A2、A3和A4;有六个城市人均GDP在8万元以下,可将其划分为中等发达城市,从高到底分别命名为B1、B2、B3、B4、B5和B6;其余六个城市的人均GDP均在4万元以下,为相对欠发达地区,分别命名为C1、C2、C3、C4、C5和C6。从人口规模来看,既有A1、A2等人口超过千万的大都市,也有A4、C2、B5等中等规模城市,还有A3、B4、C4等人口较少的城市。从医保制度发展情况来看,A1、A3、A4和B2已经在全省建立起城乡统一的制度框架,率先实现了城乡医保一体化,其余的城市依然采用的是“二元制”,即职工医保与城乡居民医保两项制度“二元”分立。②因此,这16个地区在社会经济状况、医保制度框架等方面具有代表性。
② 截至2018年底,Z省总共有6个地区实现了城乡医保一体化,其余地市依然处于职工医保和城乡居民医保的“二元”分立的状态。其中,B1市医保制度仍然区分“职工医保”和“居民医保”,处于向医保一体化过渡的阶段,我们称之为“准一体化”。
各样本地区的基本医保参保人数、财政补贴、就医率、住院报销比例及其变动等数据来源于Z省人力资源和社会保障厅的统计。各样本地区的常住人口、GDP、年度财政收入等数据来源于《Z省统计年鉴》(2018)和Z省下辖各市发布的2017年《国民经济和社会发展统计公报》。
2.2 研究方法本文将采用因子分析法(Factor Analysis)和数据包络分析(DEA)方法对样本地区的医保财政补贴绩效进行评价。
因子分析(Factor Analysis)是一种降维、简化数据的技术,其核心思想是假定我们观察到的变量是一些潜在因子的线性组合。如果从投入产出角度设计医保财政补贴绩效的评价指标体系,无论是投入还是产出水平衡量,均会涉及多个指标。通过因子分析的降维技术,可以将指标体系进一步简化,从而有利于更好地评价医保财政补贴的综合绩效。
数据包络分析(Data Envelopment Analysis,DEA)是效率测度方法中前沿分析法的非参数方法,其本质上是判断各决策单元是否位于生产可能集的生产前沿上。对每个决策单元,DEA方法都选取对此决策单元而言“最优”的一组权重,尽可能地避免了“管理者”的主观影响,比较客观公正。[10]而运用DEA方法对政府支出效率进行量化核算具有很大的优势,因为核算出来的相对效率可以用来评估地方政府的支出表现和政府行为,并使不同地方政府之间的横向比较成为可能。[11]
3 医保财政补贴绩效评价指标体系构建根据现行制度安排,医保财政补贴采取按“人头”的定额补贴方式,每年由国家财政部、医疗保障局等相关部门联合发文公布指导性的补贴标准。参照这一标准,补贴资金采用“本级财政投入+上级政府配套”模式,由中央和省级及以下各级地方财政共同承担。基于投入产出的角度,并考虑到数据可得性,本文构建医保财政补贴绩效评价指标体系(表 1)。
| 表 1 医保财政补贴绩效评价指标体系 |
医保财政投入水平的衡量涉及绝对指标和相对指标两类。其中,补贴规模体现各级政府财政投入的绝对总量;财政补贴占比体现财政筹资的相对贡献和地方财政对医保筹资的相对投入水平;人均补贴反映每位参保人获得补贴的绝对金额。
医保财政补贴产出水平与医保财政投入绩效密切相关。于长永认为,应当从主观绩效(参与意愿、满意度)和客观绩效(覆盖范围、受益人次、受益范围)两个方面来衡量医保财政投入绩效。考虑到Z省城乡居民医保覆盖率已经接近100%,且缺乏对参保人主观满意度的问卷调查数据,本文在指标设计时不再考虑参与意愿和覆盖范围等指标,而着重从客观绩效——保障水平、受益范围和保障水平提升3个方面来衡量。理论上看,保障水平应当包括住院和门诊两大部分。但因为城乡居民医保在设立时就确定了“保大病”的定位,且住院费用支出是基金支出的主要部分,因此本文主要考虑住院保障水平①。受益范围主要由就医率来衡量,包括门诊大病就医率和住院就医率。除此以外,在城乡一体化进程中,医保财政补贴绩效的一个重要方面是能否有效缩小城乡之间、制度之间、欠发达地区和发达地区之间的保障水平差距,因此,我们还考虑了保障水平提升程度的指标。
① 根据现行制度,住院保障水平主要受到两个方面的影响,一是“三大目录”,发生的医疗费用是否属于“政策范围内”,即是否符合医保可报销的药品目录、诊疗项目目录、医疗服务设施标准;二是“三大政策变量”,即便是“政策范围内”发生的医疗费用,也要进一步考虑起付线、住院报销比例和最高支付限额的限制。因此,实际发生的医疗费用总额中不符合政策范围内的医疗费用,需要参保人自付。只有政策范围内的医疗费用,才能根据“三大政策变量”进行报销。显而易见,“三大政策变量”中的名义报销比例并不能反映真实的保障水平,有必要用实际报销比例来衡量。此处Y1和Y2分别等于医保基金支出总额除以政策范围内可报销的医疗费用总额和实际发生的医疗费用总额。
4 结果 4.1 医保财政补贴投入产出水平评价 4.1.1 数据检验由于所选取指标的数据单位有绝对数,也有相对数,量纲差异较大,并考虑到选取的指标都是正向指标,本文在实证分析时对数据进行了如下的标准化处理:

|
(1) |
其中,Aij表示第j个市第i个投人/产出指标的取值,aij表示经过标准化处理后的指标数据,取值区间为[0, 1]。经过处理之后的指标波动幅度减小,运算过程简化,但不会改变各指标间的相对大小关系,也不会影响实证分析结果。
因子分析的出发点是原始变量的相关矩阵。如果各指标之间的相关性足够高,表明适合采用因子分析。目前,主要采用Bartlett球体检验KMO检验来进行判断。表 2是由STATA15.0给出的Bartlett球体检验和KMO检验结果。从表中可以看到,无论是投入水平评价指标,还是产出水平评价指标,Bartlett球体检验的P值接近于0,拒绝原假设,表明通过了Bartlett球体检验。同时,两类评价指标的KMO统计量均超过了0.6,表明反映医保财政补贴投入产出情况的指标之间具有相关性,比较适合做因子分析。
| 表 2 医保财政补贴收入和产出水平评价指标检验结果 |
在STATA15.0中运用最大似然因子法(maximum-likelihood factors)进行因子分析,根据特征值大于1原则提取公因子。在投入指标中,前3个因子的累计方差贡献率为89.42%,表明能够解释原始变量近80%的方差,故选取这3个因子就可以代表原始投入指标的绝大部分信息;在产出指标中,前3个因子的累计方差贡献率已高达84.04%,表明选取这3个因子就可以代表原始产出指标的绝大部分信息。
4.1.3 因子命名和解释为进一步简化因子结构,在提取因子之后,对其进行最大方差正交旋转,得到投入指标和产出指标经旋转后的因子载荷矩阵(表 3)。在投入指标因子载荷矩阵中,公因子1在中央财政补贴(X1)、省级财政补贴(X2)、各级财政补贴总额(X3)3个指标上的载荷系数较大,说明这几个指标有较强的相关性。因此将公因子1命名为“补贴规模”因子。公因子2在总财政补贴占筹资之比(X4)、人均上级财政补贴配套(X7)两个指标上的载荷系数最大,说明公因子2主要解释了这两个指标。据统计,2017年Z省16市城乡居民医保所获得的补贴总额中,中央和Z省两级财政所承担的比例平均高达66.5%。其中,C2、B6等地的医保财政补贴,100%依赖省财政和中央财政;B5、C3和C4等地,省财政和中央财政所提供的补贴也占90%以上。可见,对于样本地区而言,上级财政补贴配套是补贴资金来源的绝对主体。因此,可认为X4和X7主要反映的是上级财政对特定地区的财政投入力度,因此将公因子2命名为“上级支持”因子。公因子3在本级财政补贴占GDP之比(X5)、本级财政补贴占财政收入之比(X6)两个指标上的载荷系数最大,这两个指标反映各个市级统筹地区对本地医保制度付出的自主性努力,因此将公因子2命名为“自主性努力”因子。
| 表 3 旋转后的因子载荷矩阵 |
同时可以看出,在产出指标因子载荷矩阵中,公因子1在四个保障水平提升程度指标——门诊大病报销比例相对上一年增加(Y5)、住院报销比例相对上一年增加(Y6)、门诊大病报销比例变化率(Y7)和住院报销比例变化率(Y8)上的载荷系数较大,公因子2在政策范围内住院报销比例(Y3)和实际报销比例(Y4)两项指标上的载荷系数较大,公因子3在门诊大病就医率(Y1)和住院就医率(Y2)两项指标上的载荷系数较大,因为报销比例反映了保障水平高低,就医率在侧面反映了参保人的受益程度,我们将产出指标中的公因子1、公因子2和公因子3分别命名为“保障水平提升”因子、“保障水平”因子和“受益范围”因子。
4.1.4 因子得分与综合得分用STATA15.0软件按照回归法估计,可得到因子得分系数矩阵。①因子得分就是观测量的共性因子的值。根据因子得分系数矩阵,可以将公因子表示为各变量的线性组合。将标准化后的变量值代入即可得到各个因子得分。以每个公因子的方差贡献率做权数,对每个因子得分进行加权,然后加总得到每个地区的综合因子得分,进而对各个地区的补贴投入和产出水平分别进行综合评价和排序(表 4、表 5)。
① 因篇幅限制,此处未将因子得分系数矩阵列出。
| 表 4 Z省16市医保财政补贴投入水平评价结果 |
| 表 5 Z省16市医保财政补贴产出水平评价结果 |
从表 4可以看出,Z省16市的医保财政补贴投入水平存在明显差距。总体上看,财政补贴投入水平与各地经济发达程度有一定的相关关系,体现出向欠发达地区明显倾斜。从综合得分来看,投入水平较高的地区有B5、C2、C3、C1和B3等五个市,得分在1.0以上,其中,B5、C2和C3是财政投入水平最高的地区。财政补贴投入水平较低的地区主要集中在A1、A3、A2、A4和B2等5个发达地市,其中,A1市综合评分仅0.075,是财政补贴投入最少的地区;A3和A4两市的综合评分也只有0.2左右,远低于平均水平(0.782)。其余6个地区的财政补贴投入处于中等水平,综合评份在0.63~0.85之间。
进一步分析各因子的影响可以发现,“补贴规模”和“上级支持”两个因子的得分排名与综合评价排名基本一致,说明各级政府的财政补贴总规模和上级政府的财政支持是决定财政投入水平的关键。其中,B5、C2、B6、C4等中等发达或欠发达地区主要依靠省级和中央政府的财政支持。
但“自主性努力”因子得分排名显示,地方对医保的财政支持力度并未体现出明显的经济发展水平差距。A1和A2作为典型的发达城市,自主性努力排名反而靠后,反而是B4、C1、B3、B2和A4等中等发达(甚至欠发达)地区的本级财政为医保提供了相对较高水平的支持。特别是C1市,作为北部山区的欠发达城市,自主性努力因子得分高达0.997,在样本地区中排名第2,体现出该市政府对医保投入的高度重视。
从表 5可以看出,Z省16市的医保财政补贴产出水平呈现出与投入水平不一样的规律。根据综合评分,A4、A3、A1、C5和C3五市的医保财政补贴产出水平较高;C2、B3、B4、B5和C6五市的产出水平最低;其余六市则处于中等水平。其中,A4、A3和A1的产出水平占据了前“三甲”。这三个地区均为Z省发达地区且已经实现城乡医保一体化。可能是因为这些地区医保制度相对完善、保障水平总体较高,财政投入的效果显著。进一步分析各因子的影响可以发现,反映产出水平的各项因子得分并未体现出与经济发展水平(或医保制度发达程度)的相关性。如“保障水平”因子得分及排名显示,保障水平最高的地区既包括A1和A3这样的发达城市,也包括中等发达城市(B1)和欠发达城市(C3和C4)。其中,A1市“保障水平”因子得分高达0.963,远高于排名第二的A3市(因子得分0.575)和平均水平(0.226)。因为当前的保障水平已经很高①,提升空间有限,所以A1的“保障水平提升”因子排名15位。A2市作为发达的省会城市,财政补贴产出水平却属于较低的水平,保障水平在样本地区中排在末位。但因为保障水平总体较低,过去一年的保障水平提升效果明显,提升程度排第5位。从“受益范围”因子得分来看,C5、B1和A4相对较高,说明财政补贴较大程度地提高了这些地区参保人的就医率;B5、C1、B4三地的受益范围相对最低,表明对这些地区而言,财政补贴有待惠及更多的受益人群。其中,C5市“受益范围”因子得分为0.968,远高于其他地区。这表明财政对C5市医保的补贴绩效,主要体现在参保人受益面的扩大,而非总体保障水平的提升。
① 据统计,A1市2018年政策范围内实际住院报销比例已经高达88.1%,远超过Z省其他地区。
4.1.5 投入和产出水平的初步评价以表 4和表 5中的综合评分均值为界,将样本地区的财政补贴投入水平和产出水平分别分为高、低两个档次,以对比各地的补贴投入产出状况。可发现,有八个地区可归为“低投入、高产出”地区,包括A4、A3、A1、B2、B1等医保一体化地区或准一体化地区,也包括C5和C4两个欠发达城市。C3市虽然也可以划归“高产出”地区,但这是以“高投入”为代价的。A2、B6和B4三市则处于“低投入、低产出”状态,这意味着对这些地区还需要进一步加大投入以促进产出水平提升。其余五个市,包括C1、C2、B3、B5和C6,则处于“高投入、低产出”状态,表明财政补贴投入很可能并未在这些地区取得理想效果,医保财政补贴绩效迫切需要改善。但上述结论只能是一种初步评价,对医保财政补贴绩效的综合评价,还有待进一步的分析。
4.2 医保财政补贴绩效综合评价为进一步分析各个统筹地区医保财政补贴绩效,本文将采用DEA方法进行绩效评价。在分析过程中,利用因子分析结果,将提取的3个投入指标因子作为模型的输入指标,将提取的3个产出指标因子作为模型的输出指标。考虑到上述因子得分出现了负值,为满足DEA方法对投入和产出指标的要求,我们先对各个因子得分进行指数化处理:
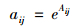
|
(2) |
其中,Aij指第j地区第i个投入(产出)因子的原始得分,aij表示经标准化处理之后的因子得分,用来作为DEA方法下的输入(输出)指标值。经过指数化处理之后,所有的指标值都为正,但并不会改变指标数值之间的相对关系。按照DEA方法原理及引入具有非阿基米德无穷小的DEA模型,可计算出Z省16市医保财政补贴的DEA效率指标值(表 6)。
| 表 6 Z省16市医保财政补贴绩效评价结果 |
根据表 6第一列的数据,样本地区只有A1、A3、A4、B1、C5和B6六市的相对效率值均等于1,并且对应的松弛变量值都为0,表明这3个评价单元的医保财政补贴绩效达到相对理想状态。其他十个地区的相对效率都小于1,属于非技术有效单元,且除C4的相对效率值接近于1之外,其他九市的相对效率值远小于1,表明存在显著的投入冗余和(或)产出不足现象。其中,省会城市A2的非技术有效主要源自一定程度的产出不足,C6、C2、B5和C3四市存在明显的投入冗余,C1、C4、B4、B2和B3五市的低效率则主源自投入冗余和产出不足双重因素。16个样本地区的平均相对效率为0.655,意味着相对于医保财政补贴产出前沿,平均有34.5%的补贴资源被浪费掉。这说明Z省医保财政补贴绩效还有很大的提升空间。
从投入的角度分析,有九个地区存在不同程度的投入冗余。其中,C2、B5和C3三地全部体现在“财政补贴规模”因子上;C6的投入冗余既体现在“财政补贴规模”因子,也体现在“上级政府支持”因子;B2、B4、B3、C1和C4五市全部集中在“上级政府支持”因子。这说明财政对一些欠发达地区和中等发达地区均存在过度补贴。从产出的角度分析,财政补贴对保障水平提升产出的不足主要体现在“保障水平”因子和(或)“受益范围”因子。其中,B2和C1两地的产出不足程度相对最高,且集中在“保障水平”因子,表明这两个地区的财政补贴效率较低主要是因为保障水平尚未得到应有的提高。B2和C1的产出不足还体现在“受益范围”因子,表明这两个地区的补贴效率提升还有待在扩大医疗服务可及性等方面下功夫。
5 讨论和建议医保财政补贴投入的增加,对于整个医保体系的发展是不可或缺的,但是一味扩大投入,或过多地依赖上级政府的财政补贴,有可能导致出现高投入、低产出的粗放式发展。本文的研究结果为此提供了经验证据。研究发现,医保财政补贴财政产出不足和投入冗余并存。有超过一半的样本地区都存在不同程度的投入冗余。加大政府投入更为重要的是发挥政府投入作为推进制度变革的杠杆作用。[12]如何精准瞄准,“有效”投入,让财政资金充分发挥效用,是未来医保财政补贴政策需要重点关注的问题。建议可以从以下几个方面对相关政策进行优化。
5.1 补贴标准应当进一步差异化尽管Z省各样本市的财政补贴投入体现出向欠发达地区的明显倾斜,但是依然有近2/3样本地区的医保财政补贴绩效远未达到相对理想状态,不少地区出现投入冗余和产出不足并存的局面。这表明财政补贴分配未能充分契合现实需求。有必要打破补贴标准的单一化现状,综合考虑地区之间、城乡之间和不同年龄群体在补贴需求、支付能力等方面的差异确定更为细致的差异化分配方案[13],合理体现向贫困地区和群众的倾斜。
5.2 政府间补贴责任分摊应当合理化从当前情况分析,医保财政补贴主要依赖中央和省级政府的支持。但地方政府对医保的财政支持力度并未与财政承受能力相对应。相比A1和A2等发达地区,C1、B4等欠发达地区的地方政府承担了更多的补贴责任。这意味着各级政府间补贴责任的划分还有很多优化空间。应尽快建立与地方政府财政能力相联系的、制度化的政府间补贴责任分摊制度。可尝试根据目标地区的财政支付能力、居民收入水平、医疗消费水平和人口老龄化状况等因素,运用合理的测算手段制定下级政府的责任分担公式,在此基础上进行政府间责任的合理分摊。[14]
5.3 医保财政补贴绩效评价应当常态化DEA分析表明,相对于医保财政补贴产出前沿,Z省平均有34.5%的补贴资源未能得到有效运用。这进一步论证了“有效投入”问题的重要性。过去十余年来,在不断扩大财政投入的同时,相应的绩效评价等监管措施滞后,增大了财政资金流失和浪费等风险。未来应当更加重视财政补贴绩效评价,通过加强绩效预算管理,建立起有效的、常态化财政补贴绩效评价机制,才能及时发现和反馈问题,合理调整财政补贴政策,促进财政投入资金的有效运用。常态化的绩效评价对于形成医保财政补贴资金的追踪问效机制,推动财政补贴从“扩大投入”到“有效投入”的转变有着重要的意义。
5.4 控制医疗费用支出的不合理增长尽管B5、C6等非发达地区获得了各级财政的“高投入”,但是却处于“低产出”状态,保障水平并未得到同步提高。背后的原因很可能在于医疗费用的过快增长。特别是医疗机构的道德风险所导致的“过度医疗”和“诱导消费”等现象一直普遍存在,成为医疗费用不合理增长的重要趋动因素。Z省C5市等欠发达地区的财政补贴绩效主要体现在参保人受益面(就医率)的扩大,而非保障水平的提升,就是一个侧面的例证。因此,在“开源”的同时更要强化“节流”,杜绝不必要的基金浪费或流失。应以完善医保支付结算方式为主要手段加强基金管理,控制医疗费用的不合理增长。要利用互联网和大数据,建立医疗费用控制责任的激励机制和惩戒机制,提高医保基金管理效率和使用效率。
除此以外,要加快城乡统筹和医保一体化改革。Z省的实践表明,医保财政补贴绩效与医保制度发达程度呈现一定的相关关系,A1、A3、A4、B1、B2等医保一体化(或准一体化)地区均处于“低投入、高产出”的相对理想状态,财政补贴绩效普遍高于其他地区。这说明医保一体化在加强基金共济能力的同时,对于促进财政补贴资金的有效运用很可能有着积极意义。
作者声明本文无实际或潜在的利益冲突。
| [1] |
锁凌燕, 完颜瑞云. 国际商业健康保险发展与医疗体系绩效研究[J]. 保险研究, 2013(2): 61-68. |
| [2] |
宋占军, 朱铭来. 中国医疗保障体系绩效及其影响因素:2007-2011[J]. 江西财经大学学报, 2014(5): 68-77. |
| [3] |
毕红霞, 薛兴利. 新型农村合作医疗财政补助问题研究:政策评价、补助需求与政策优化[J]. 农业经济问题, 2011(1): 66-72. |
| [4] |
Yip W C M, Hsiao W C, Chen W, et al. Early appraisal of China's huge and complex health-care reforms[J]. The Lancet, 2012, 379(9818): 833-842. |
| [5] |
毛翠英. 新型农村合作医疗财政专项资金绩效评价研究[J]. 中南财经政法大学学报, 2011(6): 107-140. |
| [6] |
于长永. 新型农村合作医疗:政府的财政投入及绩效[J]. 财政研究, 2012(6): 19-22. |
| [7] |
Damrongplasit K, Melnick G. Funding, Coverage, and Access Under Thailand's Universal Health Insurance Program:An Update After Ten Years[J]. Applied health economics and health policy, 2015, 13(2): 1-10. |
| [8] |
Spaan E, Mathijssen J, Tromp N, et al. The impact of health insurance in Africa and Asia:a systematic review[J]. Bulletin of the World Health Organization, 2012, 90(9): 685-692. |
| [9] |
Chou S Y, Grossman M, Liu J T. The impact of national health insurance on birth outcomes:a natural experiment in Taiwan[J]. Journal of Development Economics, 2014, 111: 75-91. |
| [10] |
Lewin A Y, John W M. Determining Organizational Effectiveness:Another Look, and an Agenda for Research[J]. Management Science, 1986, 32(5): 514-537. |
| [11] |
陈诗一, 张军. 中国地方政府财政支出效率研究:1978-2005[J]. 中国社会科学, 2008(4): 65-78. |
| [12] |
顾昕. 公共财政转型与政府医疗投入机制的改革[J]. 社会科学研究, 2019(2): 141-149. |
| [13] |
李亚青. 基本医疗保险财政补贴增长及可持续性研究——以医保制度整合为背景[J]. 公共管理学报, 2015(1): 70-83. |
| [14] |
李亚青, 许秋淑. 医保财政补贴的政府间责任分摊问题初探[J]. 中国卫生政策研究, 2015, 8(12): 23-30. |
(编辑 赵晓娟)





