目前,慢性疾病已成为影响人类健康的重大公共卫生问题之一。[1]根据世界卫生组织(World Health Organization,WHO)的统计,心脏病、中风、癌症、慢性呼吸系统疾病和糖尿病等慢性病是迄今世界上最主要的死因,占所有死亡的63%。[2]伴随中国经济的快速发展和工业化、城镇化进程加快以及疾病谱的变化,慢性疾病已经成为我国居民的主要健康问题。2017年,国务院发布的《中国防治慢性病中长期规划(2017—2025)》提出:力争到2020—2025年使因慢病导致的过早死亡率分别较2015年降低10%和20%。高血压、糖尿病、脑卒中和冠心病等这类无法治愈的慢性疾病不仅导致人体健康状况下降,而且给家庭带来灾难性的后果[3],导致因病致贫、因病返贫。
灾难性卫生支出是衡量健康公平性的重要指标,减少家庭灾难性卫生支出风险是各国医疗制度设计的初衷。[4]当家庭的自费医疗支出占家庭非生存性支出比例超过界定标准,就认为发生了灾难性卫生支出,WHO将该标准界定为40%,得到了广泛认可。[5]国内外研究表明,慢性病对灾难性卫生支出风险产生一定影响。有慢病患者的家庭发生灾难性卫生支出的风险普遍高于整体人群平均水平,患慢性病数量越多,其陷入灾难性卫生支出的概率也相对更高。例如,Gotsadze的分析发现,有慢病成员的家庭发生灾难性卫生支出风险高于无慢病成员的家庭,且灾难性卫生支出发生率具有低收入倾向。[6]Rahman对孟加拉国的分析指出,慢病家庭的现金卫生支占比和灾难性卫生支出发生率更高,最低收入家庭的灾难性卫生支出风险是最高收入家庭的约4倍[7]。
王阳等对四川的研究表明,农村家庭灾难性卫生支出发生率为22.8%,慢病家庭发生灾难性卫生支出风险的概率比非慢病家庭高1.29倍。[8]李青等基于云南地区家庭调查数据,研究发现4种慢性病导致总的家庭灾难性卫生支出发生率和因病致贫率分别为30.5 %,25.2%,患高血压、糖尿病、冠心病和脑卒中的患者家庭发生家庭灾难性卫生支出的风险分别是非患病家庭的3.5、3.1、6.2、9.9倍。[9]
综上所述,尽管已有关于家庭灾难性卫生支出研究的文献较多,但是大多集中在一般人群或仅把患慢病作为一个影响因素来进行分析,缺乏对慢性病疾病分类的研究。因此,本文利用2018年中国健康与养老追踪调查数据(CHARLS)探究我国慢病家庭的灾难性卫生支出发生风险,并分析了不同慢性病类型对发生风险的影响,为今后我国医疗保险等卫生政策制度的设计和改进提供依据。
1 研究设计 1.1 数据来源本文数据源于2018年中国健康与养老追踪调查,该数据由北京大学社会科学调查中心执行收集,其调查对象覆盖了全国28个省(自治区、直辖市)的150个县(区)、450个社区(村)。2018年该数据样本共包含11 635户家庭,基于慢性病与灾难性卫生支出的测算要求,清理了关键变量缺失及异常的样本,最终获得家庭数量为10 792户,其中农村家庭7661户,城市家庭3131户。
1.2 变量与研究假设 1.2.1 被解释变量的测量本研究关注被解释变量为家庭是否发生灾难性卫生支出以及灾难性卫生支出的强度。基于WHO计算标准,当家庭的自费医疗支出(out-of-pocket health payments,OOP) 占家庭可支付能力(capacity to pay,CTP)的比例超过40%时,就认为发生了灾难性卫生支出(Catastrophic health expenditure, CHE)[2],具体计算公式如下:
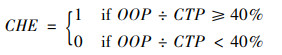
|
(1) |
为进一步衡量家庭卫生支出对家庭生活水平的影响程度,本文使用家庭卫生支出占家庭可支付能力的比值与40%的距离来测量灾难性卫生支出的平均强度,具体计算公式如下:

|
(2) |
当家庭消费总支出(Total Expenditure, TE)减去家庭医疗支出OOP后,若低于或等于家庭生存支出(Surviual Exponditure, SE)时,则认为因为卫生支出导致家庭主要开支不足以或刚好维持家庭基本生存性支出,即发生因病致贫(poor),具体计算公式如下:
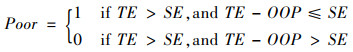
|
(3) |
慢性病往往是终身性疾病,具有死亡率较高、治疗风险较高等系列特点。已有研究表明,有慢性病患者的家庭发生灾难性卫生支出的概率相对更高,也更容易陷入因病致贫、因病返贫的境地。[10]然而,已有研究对患慢性病数量、种类等特征对家庭灾难性卫生支出风险的关注不足。基于此,本文尝试引入慢性病患病数量、慢性病患病种类两个自变量以分析其对因变量的影响,并提出如下假设。
(1) 慢性病患病数量。基于样本中慢性病患病数量的分布,划分为没有慢性病、患有1种慢性病、患有2种及以上慢性病三类。研究假设如下:
H1:家庭成员患慢性病数量越多,其家庭发生灾难性卫生支出的概率越高、强度越大。
(2) 慢性病患病种类。基于CHARLS数据对慢性病的分类,本文将慢性病患病种类划分为高血压、血脂异常、高血糖、癌症、肺病、肝脏疾病、心脏病、中风、肾脏疾病、胃病、精神疾病、老年痴呆、关节炎、哮喘14种。研究假设如下:
H2:家庭成员患有14类慢病会显著增加其家庭发生灾难性卫生支出的概率及发生强度,慢病类型不同,影响程度不同。
1.2.3 控制变量已有研究发现,家庭规模、家庭中是否有65岁以上的老人、家庭人均收入等变量是影响家庭灾难性卫生支出的重要因素,因此本研究将这三个变量纳为控制变量。[11]同时,就医行为也是影响灾难性卫生支出的直接要素,本研究通过近一月是否看过门诊、近一年是否住院来衡量就医行为,这两个变量也从某种程度上反映出医疗服务的实际可及性。另外,为了控制基本医保及地区效应对灾难性卫生支出的影响,本文将各地区居民医保的人均保障水平①(居民医保人均筹资水平占人均医疗保健支出的比重)也作为控制变量之一。
① k本样本中仅有18.47%的家庭参与了城镇职工医疗保险,样本家庭以参与城乡居民基本医疗保险为主。因此,本研究采用城乡居民基本医疗保险的人均保障水平来衡量地区医疗保障水平,可以较好地衡量地区、制度因素对家庭灾难性卫生支出的影响。
1.3 模型构建本研究因变量为是否发生灾难性卫生支出(Che)、灾难性卫生支出平均强度(Intensity),分别采用Logit模型、Tobit模型进行估计分析,本文模型设计如下:
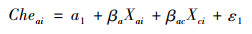
|
(4) |

|
(5) |
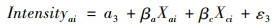
|
(6) |

|
(7) |
式(4)到式(7)中,自变量Xai、Xbi分别表示解释变量“慢性病患病数量”与14个类别的慢性病,βa则表示慢性病患病程度的回归系数,βb则表示不同种类慢性病的回归系数;Xci则表示控制变量家庭规模、家庭中是否有大于65岁的老人、家庭人均收入、近一月是否看过门诊、近一年是否住院、地区医保的人均保障水平,βc分别表示控制变量的回归系数。另外,ε1-ε4为随机扰动项,a1-a4为截距项。
2 实证分析 2.1 描述性分析如表 1所示,被调查家庭灾难性卫生支出发生率为20.2%,平均强度为0.049。家庭中有患高血压、血脂异常、胃病、关节炎、心脏病等慢性病的患者比例相对较高,分别为17.8%、15.7%、12.9%、12.5%、11.5%;家庭中有高血糖、肺病、中风、肾脏疾病、肝脏疾病等慢性病患者的比例相对较低,分别为8.9%、8.3%、8.2%、6.5%、5.5%;家庭中有老年痴呆、哮喘、癌症、精神疾病等慢性病患者的比例最低,分别为3.8%、3.4%、2.2%、2.0%。样本平均家庭规模为2.737人,家庭中有65岁以上老人的比例均为44.2%,家庭人均收入(对数)为8.712,近一月看过门诊的家庭比例为16.5%,近一年住院的家庭比例为17.1%,各地区医保的人均保障水平为0.404。
| 表 1 变量及其赋值(N=10792) |
双变量分析结果显示,14种慢性病对家庭发生灾难性卫生支出均有显著影响,患慢性病的家庭发生灾难性卫生支出的比例显著较高。控制变量中仅有各地区医保的人均保障水平对灾难性卫生支出的影响并不明显,其余控制变量均显著影响灾难性卫生支出发生率。
2.2 回归分析研究进一步通过Logit、Tobit模型对慢性病数量、慢性病种类与灾难性卫生支出风险的关系进行回归分析。表 2重点分析了家庭成员患慢性病的数量对灾难性卫生支出风险的影响,结果表明,从全国层面看,与无慢性病相比,家庭成员患有1种或2种及以上慢性病发生灾难性卫生支出的风险更高,发生概率分别提高41.2%、87.0%,平均强度分别提高0.013、0.026,假设H1成立。
| 表 2 慢性病患病程度与灾难性卫生支出发生风险 |
表 3则重点探讨了家庭成员患慢性病的种类对灾难性卫生支出风险的影响。从全国层面来看,对灾难性卫生支出风险有显著影响的慢性病种类共有7种,按发生概率与强度的影响程度从高到低依次分别为癌症、中风、哮喘、肾脏疾病、肺病、心脏病、高血糖。从城乡层面来看,农村家庭抵御风险能力明显弱于城市家庭,对农村家庭灾难性卫生支出风险有显著影响的慢性病种类高达9种(除全国层面7种外,老年痴呆与胃病也成为灾难性卫生支出风险的影响因素),而城市家庭仅为2种(包括癌症与中风),假设H2部分成立。
| 表 3 慢性病患病种类与灾难性卫生支出发生风险 |
从控制变量来看,家庭规模越小、家庭中有65岁以上老人、家庭人均收入(对数)越低,家庭发生灾难性卫生支出的概率与平均强度也就越大,这与以往研究一致。各地区医保的人均保障水平对灾难性卫生支出风险具有保护作用,但影响并不显著,这可能是由于各地区样本分布、抽样等原因造成。
3 讨论与建议 3.1 讨论 3.1.1 慢病家庭的灾难性卫生支出风险显著较高,且患慢性病数量越多风险越高我国的医疗保险政策对门诊慢性病的关注度较低,以城乡居民基本医疗保险为例,一直到近期,各地区才逐步建立健全门诊慢性病统筹机制。然而,各统筹单位门诊慢性病统筹的封顶线均相对较低,如2020年山东省菏泽市的门诊慢性病统筹的封顶线仅为1 500元。一旦家庭成员发生多类慢性病,门诊慢性病统筹制度就无法有效缓解其溢出的经济损失风险,从而使得这部分家庭更易陷入因病致贫、因病返贫的境地。
3.1.2 不同慢病种类对家庭灾难性卫生支出风险的影响存在差异全国层面对灾难性卫生支出风险有显著影响的慢性病分别为癌症、中风、哮喘、肾脏疾病、肺病、心脏病、高血糖。由于中央层面缺乏统一的门诊慢性病目录,各统筹单位结合实际情况制定了不同类型、不同数量的慢性病目录,且报销比例与封顶线也各有不同,但总体而言封顶线较低,发挥作用不够明显。总体而言,以上7种慢性病仍是导致家庭发生灾难性卫生支出的重点疾病。
3.1.3 农村慢病家庭的灾难性卫生支出风险发生率高于城市家庭,存在城乡不平等性实证结果表明,影响农村家庭灾难性卫生支出风险的慢性病种类更多,对农村家庭灾难性卫生支出风险有显著影响的慢性病种类高达9种,而城市家庭仅为2种。从控制变量的城乡差异来看,尽管农村家庭规模显著更大(T=2.720,P<0.01),但农村家庭65岁以上的人口比例显著更高(Chi2=20.015,P=0.000),同时农村家庭的收入显著低于城市家庭(T=27.429,P=0.000),拥有更多的老年人口(患慢性病概率更高)及更低的收入水平使得农村家庭更容易陷入贫病交加的恶性循环。而在医疗服务利用,包括门诊(Chi2=0.160,P>0.05)与住院(Chi2=2.840,P>0.05)层面,农村家庭与城市家庭不存在显著差别,这可能是由于经济、交通的发展,地理距离的限制已经不成为制约城乡居民实际医疗服务可及性的重要因素。医保的人均保障水平层面,城乡地区也并未表现出太大的差异(T=1.588,P>0.05),随着2018年城乡居民基本医疗保险建立,城乡之间医疗保险保障水平的差距不断缩减,但更加弱势的农村家庭显然需要更高的保障水平。
3.2 政策建议 3.2.1 广泛宣传慢病知识,将疾病预防与健康管理列入医保支付范畴首先,基于“健康中国”战略鼓励社区联合医院举办“健康管理”、“慢病教育”等系列慢病科普活动,增强居民主动预防和控制高血脂、高血压、高血糖、肺病、心脏病、脑卒中等常见慢性病的意识和能力,倡导健康理念,引导居民进行自我健康管理,把慢性病防控教育变成全民参与的健康教育工程。
其次,也应推进城乡地区的健康管理项目,由基层医生(或家庭医生)定期对社区(农村)居民的身体健康相关指标进行严控与管理,降低慢性病发病率。福建三明地区在疾病预防及健康管理等方面进行了有益探索,将疾病预防、健康管理相关支出纳入医保支付范畴,并与后期治疗相关费用打包支付,从而提升医生、医疗机构降低居民发病率,加强健康管理的动机,将医保资金花在事前预防而非事后补救上,可以节约医疗资源,同时节约医保资金,值得全国层面学习与借鉴。
3.2.2 动态调整医保慢性病保障政策,提升慢病药品递送能力经济发展阶段不同,时间与地域不同,慢性病疾病谱也就不相同。各统筹地区应基于本地的慢性病疾病谱,建立符合本地实际情况的慢病门诊统筹报销政策,同时应动态监测保障结果,对花费较大的慢性病种类提供更高的保障水平,并考虑城乡之间疾病谱的共性(如癌症、中风两类慢性病均显著影响城乡)与差异性(农村地区导致灾难性卫生支出的慢病种类更多)。同时,也应及时将新增的、群众反响强烈的慢性病种类纳入至门诊统筹的保障范畴。
另外,考虑到城乡医疗卫生服务资源分布的差距,应推动药品和卫生等主管部门放开网上售药和网络配送,在保证药品安全前提下,大力鼓励将一些基层买不到的慢性病药品通过互联网等平台直接配送到家,方便老年慢病患者,弥补城乡医疗服务资源分配不均为基层地区的居民带来的系列不便。
3.2.3 提高农村慢病家庭的医疗保障水平,防止因病返贫本文结果表明,农村慢病家庭抵御灾难性卫生支出风险的能力弱于城市家庭,因此,医保政策对农村家庭特别是农村地区的老年人家庭、低收入家庭应予以一定倾斜。一方面,提高慢病的报销比例。提高居民医保针对农村慢病患者门诊慢性病的报销比例,争取达到政策范围内报销标准为85%。另一方面,充分发挥医疗救助作用,建立医疗费用支出型救助制度,并重点关注易患慢性病的农村老年家庭,以及风险抵御能力差的农村低收入家庭,当贫困慢病家庭的自费医疗支出占家庭非生存性支出比例超过40%就认定为灾难性医疗家庭,纳入医疗救助、医保扶贫对象,降低或减轻家庭的医疗费用负担。
作者声明本文无实际或潜在的利益冲突。
| [1] |
Murray C J, Lopez A D. Measuring the global burden of disease[J]. N Eng J Med, 2013, 369(5): 448-457. DOI:10.1056/NEJMra1201534 |
| [2] |
WHO. 健康主题——慢性病[EB/OL](2017-01-04)[2021-02-03]. https://www.who.int/topics/chronic_diseases/zh/.
|
| [3] |
王中华, 李湘君. 老年慢病家庭灾难性卫生支出影响因素及其不平等分析[J]. 人口与发展, 2014, 20(3): 87-95. DOI:10.3969/j.issn.1674-1668.2014.03.014 |
| [4] |
李珍. 基本医疗保险70年: 从无到有实现人群基本全覆盖[J]. 中国卫生政策研究, 2019, 12(12): 1-6. DOI:10.3969/j.issn.1674-2982.2019.12.001 |
| [5] |
Li Y, WU Q, XU L, et al. Factors affecting catastrophic health expenditure and impoverishment from medical expenses in China: policy implications of universal health insurance[J]. Bulletin of The World Health Organization, 2012, 90(9): 664-671. DOI:10.2471/BLT.12.102178 |
| [6] |
Gotsadze G, Zoidze A & Rukhadze N. Household catastrophic health expenditure: evidence from Georgia and its policy implications[J]. BMC Health Service Research, 2009(9): 69. |
| [7] |
Rahman MM, Gilmour S, Saito E, et al. Health-Related Financial Catastrophe, Inequality and Chronic Illness in Bangladesh[J]. PLOS ONE, 2013, 8(2): 1-9. |
| [8] |
王阳, 邱培媛, 田帆, 等. 四川省富顺县农村家庭灾难性卫生支出现状及其影响因素[J]. 中国公共卫生, 2019, 35(2): 152-156. |
| [9] |
吴群红, 李叶, 徐玲, 等. 医疗保险制度对降低我国居民灾难性卫生支出的效果分析[J]. 中国卫生政策研究, 2012, 5(9): 62-66. |
| [10] |
王怡欢, 张楚. 农村贫困家庭灾难性卫生支出风险及影响因素研究——基于2018年CHARLS数据[J]. 中国卫生政策研究, 2021, 14(1): 44-49. DOI:10.3969/j.issn.1674-2982.2021.01.007 |
| [11] |
Yafei Si, Zhongliang Zhou, Min Su, et al. Catastrophic healthcare expenditure and its inequality for households with hypertension: evidence from the rural areas of Shaanxi Province in China[J]. International Journal for Equity in Health, 2017, 16(1): 1-12. DOI:10.1186/s12939-016-0499-1 |
(编辑 刘博)





